Bs Đinh Hồng Thảo -
Vấn đề suy dinh dưỡng - thiếu protein là một rối loạn liên tục và phổ biến ở bệnh nhân nằm viện tại khoa ICU nhưng tình trạng của nó thường khó ước lượng một cách chính xác cùng với sự gầy còm mãn tính. Ngoài ra chán ăn, trầm cảm, rối loạn tiêu hóa, hạn chế y tế và các vấn đề y tế khác cũng góp phần làm trầm trọng hơn tình trạng suy dinh dưỡng. Giảm tổng lượng calo và protein ăn vào làm phức tạp thêm tình trạng lâm sàng: lâu lành vết thương, tăng nhiễm trùng huyết, tăng các dấu ấn sinh học viêm và mất cân bằng chuyển hóa có thể dẫn đến suy đa cơ quan, sốc và tử vong.
Can thiệp dinh dưỡng đầy đủ đã cho thấy làm giảm phản ứng trao đổi chất bất lợi và điều chỉnh các phản ứng miễn dịch một cách hiệu quả. Hỗ trợ dinh dưỡng ở những bệnh nhân bị bệnh nặng giúp ngăn ngừa sự suy giảm trao đổi chất và mất khối lượng cơ thể, giảm thời gian nằm viện, tỷ lệ mắc bệnh và cải thiện kết quả của bệnh nhân.
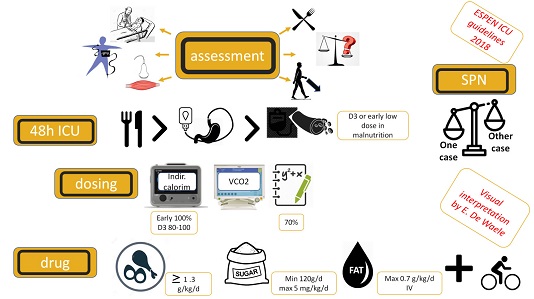
Vì vậy thực hành dinh dưỡng ở bệnh nhân ICU cần được thực hiện sớm và đầy đủ:
- Tất cả các bệnh nhân ICU phải được đánh giá dinh dưỡng khi nhập viện
- Quan sát các dấu hiệu suy dinh dưỡng (ví dụ: suy mòn, phù nề, teo cơ, BMI <20 kg / m2) là rất quan trọng
- Nuôi dưỡng qua đường ruột nên được bắt đầu sớm, tốt nhất là trong vòng 24–48 giờ đầu tiên
- Trong trường hợp nhu cầu dinh dưỡng không được đáp ứng đầy đủ theo đường ruột ngay cả sau 7 ngày nhập viện ICU, thì việc sử dụng dinh dưỡng qua đường tĩnh mạch (PN) có thể được xem xét
- Hỗ trợ dinh dưỡng nên được coi là điều trị chứ không chỉ hỗ trợ hoặc bổ trợ
- Cần theo dõi nghiêm ngặt các chất điện giải ở bệnh nhân điều trị bằng dinh dưỡng
- Đánh giá tương tác thuốc - chất dinh dưỡng được thực hiện hàng ngày
- Việc cho ăn bằng ống sone dạ dày phải được xem xét nếu ngay cả 50% –60% mục tiêu dinh dưỡng không được đáp ứng đầy đủ trong vòng 72 giờ sau khi hỗ trợ dinh dưỡng bằng đường miệng
Thực hành cho ăn ở bệnh nhân huyết động không ổn định
Bệnh nhân nặng có thể có giảm nhu động ruột, giảm tưới máu đường tiêu hóa và thiếu máu cục bộ mạc treo. Nuôi dưỡng qua ruột có thể gây thiếu máu cục bộ đường ruột ở những bệnh nhân không ổn định về huyết động, do đó cần theo dõi lâm sàng chức năng ruột trước khi cho ăn. Ở những bệnh nhân huyết động không ổn định, nên bắt đầu sử dụng nuôi ăn qua đường ruột khi bệnh nhân đang dùng thuốc vận mạch liều ổn định / giảm và được bù đủ dịch. Trong những trường hợp như vậy, cho ăn dinh dưỡng (10–20 mL / h) để bắt đầu dinh dưỡng là tốt nhất.
- Theo dõi lâm sàng về chức năng của ruột nên được nuôi ăn sớm khi bệnh nhân huyết động ổn định
- Sau khi bệnh nhân đã được bù đủ dịch và ổn định khi giảm liều hoặc < 2 loại thuốc vận mạch, nuôi dưỡng qua đường ruột có thể được bắt đầu thận trọng ở mức thấp
- Nên được cho ăn qua đường ruột trong vòng 24-48 giờ sau khi bệnh nhân ổn định với thuốc vận mạch
- Trong tình trạng sốc dai dẳng, nên tránh ăn qua đường ruột sớm
Ước tính nhu cầu năng lượng/protein
Bảo tồn khối lượng cơ ở bệnh nhân ICU là quan trọng. Chẩn đoán, mức độ bệnh, tình trạng dinh dưỡng và cách điều trị của bệnh nhân nặng có thể ảnh hưởng đến mức tiêu hao năng lượng.
Cả cho ăn thiếu và cho ăn quá mức đều không mong muốn. Cho ăn ít và không dung nạp thường được báo cáo ở những bệnh nhân bị bệnh nặng được nuôi dưỡng qua đường ruột, trong khi các biến chứng nhiễm trùng và cho ăn quá mức được báo cáo ở bệnh nhân cho ăn qua đường truyền tĩnh mạch. Cho ăn quá nhiều so với nhu cầu trao đổi chất là bất lợi. Hỗ trợ dinh dưỡng tích cực báo hiệu cơ thể ngừng các cơ chế bù trừ và cơ thể chuyển từ trạng thái dị hóa sang trạng thái đồng hóa làm tăng CO2
- Cho ăn phải được điều chỉnh theo yêu cầu của bệnh nhân và mức độ dung nạp
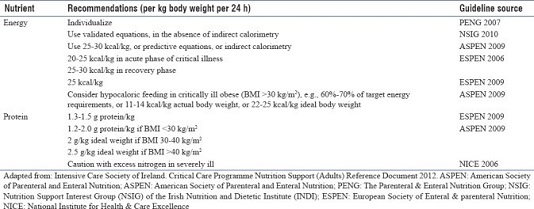
- Nhu cầu protein đối với hầu hết các bệnh nhân nặng nằm trong khoảng 1,2-2,0 g / kg thể trọng / ngày
- Lượng calo nên nằm trong khoảng 25-30 Kcal / kg thể trọng / ngày đối với hầu hết các bệnh nhân nặng
- Đối với bệnh nhân béo phì, việc điều chỉnh lượng calo và protein phải được thực hiện dựa trên trọng lượng cơ thể và chỉ số BMI
Lượng protein và năng lượng thích hợp cho bệnh nhân ở ICU cho béo phì người lớn

Yêu cầu về năng lượng-protein được khuyến nghị để sử dụng trong ICU
Đường dinh dưỡng (nuôi dưỡng bằng đường ruột so với đường tiêm)
Nuôi dưỡng bằng đường ruột được khuyến nghị tốt hơn so với đường truyền tĩnh mạch ở bệnh nhân nặng. Đường phân phối dinh dưỡng quyết định hiệu quả của can thiệp dinh dưỡng. Đường tiêu hóa sinh lý hơn, cung cấp các lợi ích dinh dưỡng mà không ảnh hưởng xấu đến tính toàn vẹn cấu trúc - chức năng của ruột và sự đa dạng của vi sinh vật đường ruột. Nuôi dưỡng bằng đường ruột có hạn chế trong giai đoạn bệnh cấp tính và có rối loạn chức năng tiêu hóa do khả năng đáp ứng dinh dưỡng thấp hơn. Ngược lại, nhu cầu dinh dưỡng dự kiến được đảm bảo tốt hơn với đường truyền tĩnh mạch nhưng tăng sắc tố, tăng đường huyết và các biến chứng nhiễm trùng vẫn là những thách thức chính.
Ở những bệnh nhân bị bệnh nặng, nên bổ sung nuôi dưỡng qua đường truyền tĩnh mạch vào cuối tuần thứ 1 sau khi nhập viện ICU và không thể hỗ trợ đầy đủ bằng nuôi dưỡng qua đường miệng hoặc không đạt được mục tiêu năng lượng lên đến 60%.
Theo dõi cho ăn qua ống sone dạ dày
Cần theo dõi liên tục liệu pháp dinh dưỡng để xác định những bệnh nhân không dung nạp được thức ăn. Cần xác định và ghi lại các yếu tố có thể ảnh hưởng đến khối lượng mong muốn, tổng năng lượng, v.v. của chế độ ăn theo quy định.
Theo khuyến nghị của hướng dẫn ASPEN 2016, tối đa 500 ml thể tích tồn dư trong dạ dày (GRV) nên được sử dụng làm ngưỡng. tuy nhiên trong trường hợp có nguy cơ kém hấp thu, bất tỉnh, thở máy việc thực hiện đo thể tích tồn dư cần thực hiện 6-8 h/ lần và giữ trong khoảng 300- 500 ml.
Trong trường hợp không dung nạp, có thể sử dụng metoclopramide hoặc erythromycin. Tuy nhiên, ở những bệnh nhân có nguy cơ cao, nên cho ăn liên tục và có thể không cần theo dõi thể tích tồn dư thường xuyên. Vai trò của nhân viên y tế rất quan trọng vì họ là những người đầu tiên xác định và báo cáo tình trạng không dung nạp thức ăn
- Nên giữ cho những bệnh nhân nuôi ăn qua đường ruột thể tích tồn lưu dạ dày (GRV) < 500 mL trong trường hợp không có các dấu hiệu không dung nạp thức ăn
- Tuy nhiên, khoảng ngưỡng GRV 300–500 mL ở những bệnh nhân có nguy cơ không dung nạp, hôn mê và thở máy
- Trong trường hợp GRV cao, cần cố gắng tiếp tục cho ăn với khối lượng giảm
- Các thuốc hỗ trợ vận động nhu động ruột như metoclopramide và erythromycin có thể được khuyến cáo ở những bệnh nhân không dung nạp và có nguy cơ hít sặc
- Điều dưỡng nên được đào tạo để theo dõi khả năng dung nạp
Tóm lại
Dinh dưỡng hiện nay được coi là có lợi cho việc điều trị chứ không chỉ là một phương pháp bổ trợ hay hỗ trợ trong việc cải thiện kết quả của bệnh nhân. Chế độ dinh dưỡng sớm, tối ưu và đầy đủ giúp cải thiện tiên lượng chung của bệnh nhân và đồng thời giảm thời gian nằm viện. Nuôi dưỡng qua đường ruột được ưu tiên hơn trong đa số trường hợp. Can thiệp dinh dưỡng khoa học là rất quan trọng để đạt được kết quả lâm sàng tốt hơn.
- 26/04/2021 10:36 - Tổn thương thận cấp liên quan đến thuốc cản quang
- 20/04/2021 10:55 - Đột quỵ thầm lặng - những điều cần biết
- 17/04/2021 07:44 - Các tác động sinh lý của thông khí nhân tạo
- 11/04/2021 10:21 - Hóa trị toàn thân cho bệnh ung thư ở người lớn tuổ…
- 10/04/2021 15:26 - Bệnh lý võng mạc đái tháo đường (P.2)
- 09/04/2021 10:04 - Bệnh lý võng mạc đái tháo đường (P.1)
- 06/04/2021 18:38 - Nhiễm độc giáp do amiodarone
- 05/04/2021 14:30 - Kết cục giữa thuốc chống đông máu đường uống trực …
- 02/04/2021 19:00 - Ghép phân - phương thuốc diệu kỳ cho tương lai
- 28/03/2021 18:17 - Tắc động mạch võng mạc trung tâm – Một cấp cứu nội…








