Bs Nguyễn Đình Tuấn - CĐYTQN
I. Đặt vấn đề
Viêm khớp dạng thấp (VKDT) là một bệnh khớp mạn tính thường gặp và hiện nay được xem như là một bệnh tự miễn (an autoimmune disease) với các biểu hiện tại khớp, toàn thân ở nhiều mức độ khác nhau, diễn biến phức tạp và về lâu dài gây nhiều hậu quả nặng nề cho người bệnh như biến dạng khớp, cứng khớp dẫn đến tàn phế. Thêm vào đó là các biến chứng xuất hiện do dùng thuốc chống viêm không steroid (NSAID) và corticoid không đúng cách như loét dạ dày-tá tràng, suy thận, loãng xương, phụ thuộc corticoid… bệnh cảnh và tiên lượng ngày càng nặng nề thêm.
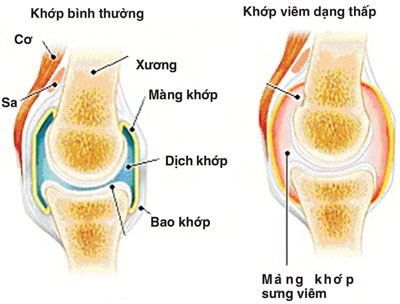
II. Lâm sàng
1. Dịch tễ học
- Số người mới mắc bệnh hàng năm (Incidence): 25 – 30 người/100.000 dân/năm.
- Khoảng 50% bệnh nhân bị ảnh hưởng chức năng nặng nề và bị giảm tuổi thọ.
- Bệnh gặp ở mọi lứa tuổi, nhiều nhất là tuổi 30 – 60.
- Bệnh thường gặp ở nữ, tỷ lệ nữ/nam: 3/1
2. Sinh bệnh học
Nguyên nhân của bệnh hiện còn chưa rõ, tuy nhiên bệnh được coi như là một bệnh tự miễn khá quan trọng và điển hình ở người. Nhiều bằng chứng cho thấy vai trò quan trọng của các đáp ứng miễn dịch cả dịch thể và miễn dịch qua trung gian tế bào, của các cytokines (Interleukine 1, TNF α), của các tế bào T, của yếu tố cơ địa (tuổi, giới, HLA), của yếu tố tăng trưởng nội sinh… trong cơ chế bệnh sinh khá phức tạp của bệnh. Để việc điều trị có hiệu quả cần phải nhắm vào một hay nhiều mắt xích cụ thể trong cơ chế bệnh sinh để cắt đứt hoặc khống chế vòng xoắn bệnh lý phức tạp của bệnh.
3. Tiêu chuẩn chẩn đoán
Cho đến nay cả thế giới còn sử dụng tiêu chuẩn chẩn đoán lâm sàng bệnh Viêm khớp dạng thấp của ACR 1987 (American College of Rheumatology). (còn gọi là tiêu chuẩn ARA 1987)
- Cứng khớp buổi sáng (Morning siffness) kéo dài ít nhất 1 giờ.
- Viêm khớp / Sưng phần mềm (Arthritis / Soft tissue swelling) ở ít nhất 3 nhóm (trong số 14 nhóm khớp: khớp ngón gần bàn tay, khớp bàn ngón, khớp cổ tay, khớp khuỷu, khớp gối, khớp cổ chân, khớp bàn ngón chân 2 bên).
- Viêm các khớp ở tay: khớp ngón gần, khớp bàn ngón, khớp cổ tay.
- 4. Viêm khớp đối xứng (Symmetrical arthritis)
- Nốt thấp (Rheumatic Nodules).
- Tăng nồng độ yếu tố dạng thấp (Rheumatoid Factor: RF) trong huyết thanh
- Những biến đổi đặc trưng của bệnh trên X quang (Characteristic radiographic): vôi hình dải / ăn mòn / khuyết xương ở bàn tay, bàn chân / hẹp khe khớp / dính khớp…
Cần chú ý đặc biệt đến triệu chứng cứng khớp buổi sáng kéo dài > 1 giờ với tính chất giảm dần (hiện tượng phá gỉ) và tổn thương ban đầu thường xuất hiện ở các khớp nhỏ ở bàn tay, đối xứng đặc biệt quan trọng.
Cần chẩn đoán với nhiều bệnh lý viêm khớp mạn tính nhưng không phải là VKDT:
- Nhóm bệnh viêm khớp liên quan đến viêm cột sống (huyết thanh chẩn đoán âm tính). Bao gồm: viêm khớp vảy nến (Psoriatic Arthritis), viêm cột sống dính khớp (Ankylosing Spondelitis), viêm khớp phản ứng (Reactive Arthritis)… Có đặc điểm: viêm không đối xứng ở một hoặc nhiều khớp, thường ở khớp lớn, thường gặp ở nam giới, tuổi trẻ (<40).
- Thoái hóa khớp (Osteoarthritis, Arthrosis)
- Lupus ban đỏ hệ thống (Systemic Lupus Erythemathosus).
4. Tiên lượng
Diễn tiến của bệnh rất khác nhau giữa các bệnh nhân.
Sau khi khởi bệnh 10 năm: 10 – 15% bệnh nhân bị tàn phế, phải cần đến sự trợ giúp của người khác (Giai đoạn III & IV theo Steinbrocker).
Tỷ lệ tử vong tăng ở những bệnh nhân sớm bị suy giảm chức năng vận động.
Các yếu tố làm tăng tỷ lệ tử vong ở bệnh nhân viêm khớp dạng thấp gồm:
- Bệnh lý tim mạch.
- Nhiễm trùng.
- Loãng xương.
- Các bệnh liên quan đến các thuốc kháng viêm corticoid và NSAID.
Khả năng làm việc giảm, đặc biệt khi người bệnh trên 50 tuổi, lao động nặng.
III. Chiến lược điều trị viêm khớp dạng thấp hiện nay
1. Các điều trị không dùng thuốc
- Giáo dục sức khỏe
- Tập luyện, chế độ ăn uống giầu vitamin và khoáng chất
- Duy trì vận động thường xuyên và nhẹ nhàng trong giai đoạn bệnh tạm ổn định.
2. Nhóm Thấp khớp (Rheumatology team) gồm:
- Thầy thuốc gia đình và/hoặc Bác sĩ đa khoa khu vực
- Bác sĩ chuyên khoa khớp
- Điều dưỡng hoặc kỹ thuật viên vật lý trị liệu, phục hồi chức năng, y tế cộng đồng.
- Bệnh nhân và thân nhân bệnh nhân.
Các thành viên trên có vai trò hướng dẫn, động viên, giúp đỡ và tạo điều kiện thuận lợi để người bệnh có một chế độ điều trị đúng nhất, đầy đủ nhất.
3. Các chiến lược thuốc điều trị bệnh VKDT (Strategies of drug treatment).
3.1. Lựa chọn đầu tiên (trong lúc chờ đợi chẩn đoán xác định của bác sĩ chuyên khoa khớp).
- Thuốc kháng viêm không Steroid (NSAID)
- Và/hoặc thuốc giảm đau đơn thuần
- Tránh sử dụng Corticoid toàn thân vì gây khó khăn cho chẩn đoán và gây lệ thuộc thuốc (Cortico-dependent status)
3.2.Khám chuyên khoa khớp:
Khi chưa có chẩn đoán xác định: Bệnh nhân cần được theo dõi, điều trị triệu chứng bằng thuốc kháng viêm không Steroid (NSAID) và làm tiếp chẩn đoán xác định.
Khi chẩn đoán xác định Viêm khớp dạng thấp:
Sử dụng thuốc chống thấp khớp thay đổi được bệnh (Disease Modifying AntiRheumatic Drugs – DMARD) phù hợp với mức độ bệnh, thể trạng bệnh nhân, hoàn cảnh kinh tế…
Phối hợp điều trị triệu chứng lúc đầu (khi các thuốc DMARD chưa có tác dụng) bằng một thuốc kháng viêm NSAID hoặc Corticoid toàn thân (nếu biểu hiện viêm nặng nề và/hoặc không kiểm soát được bằng NSAID). Liều lượng, thời gian sử dụng, tương tác khi phối hợp thuốc kháng viêm phải được kiểm soát chặt chẽ, giảm liều và ngưng càng sớm càng tốt để tránh các tác dụng phụ khi dùng dài ngày (Loãng xương, nhiễm trùng, bệnh tim mạch, suy thận, viêm loét đường tiêu hóa, phụ thuộc corticoid…)
Dùng Corticoid tại chỗ (khi có chỉ định) là một điều trị hỗ trợ tốt, có thể sử dụng để tránh hoặc giảm bớt việc dùng Corticoid toàn thân.
Chọn lựa một thuốc chống thấp khớp thay đổi được bệnh (Disease Modifying Anti Rheumatic Drugs – DMARD) phù hợp:
Bệnh nhân không có các yếu tố tiên lượng nặng, các thuốc được chọn là:
Sulfasalazine hoặc Hydroxychloroquine hoặc Methotrexate.
Bệnh nhân có các yếu tố tiên lượng nặng (sớm bị ảnh hưởng chức năng vận động, tổn thương lan rộng nhiều khớp, hoạt tính bệnh vừa hoặc cao, yếu tố dạng thấp dương tính…, các thuốc được chọn đầu tiên nên là Methotrexate. Các thuốc khác có thể chọn là: Sulfasalazine hoặc Cyclosprine.
Bệnh nhân không đủ tiêu chuẩn chẩn đoán Viêm khớp dạng thấp (Undifferentiated rheumatoid arthritis) cần được theo dõi chặt chẽ và việc dùng nhóm DMARD cần được cân nhắc và kiểm soát kỹ.
Bệnh nhân có các biểu hiện ngoài khớp nặng nề và hệ thống cần có chỉ định dùng các thuốc Cyclophosphamide, Azathioprine… khi các điều trị bằng nhóm DMARD thất bại. Những trường hợp tổn thương hệ thống đe dọa tính mạng, thuốc có thể được sử dụng liều cao, đường tĩnh mạch (Intravenous pulse therapy).
. Điều trị triệu chứng (kháng viêm, giảm đau, giảm cứng khớp) trong giai đoạn đầu của điều trị, trong khi chờ đợi các thuốc DMAD có tác dụng (3 đến 6 tháng đầu) hoặc trong các đợt tiến triển (nếu có) của bệnh.
Corticoid toàn thân nếu có biểu hiện viêm nặng nề và/hoặc không kiểm soát được bằng các thuốc kháng viêm không phải Steroid (NSAID). Liều lượng 20mg prednisolon/ ngày, đường uống (đôi khi phải dùng liều cao hơn, đường tiêm). Giảm liều dần khi biểu hiện viêm được khống chế và ngưng càng sớm càng tốt để tránh các tác dụng phụ khi dùng dài ngày.
Hoặc Corticoid tại chỗ, khi có chỉ định (tổn thương viêm khu trú ở một hoặc rất ít khớp, đã chắc chắn loại trừ các viêm khớp do vi trùng) là một điều trị hỗ trợ tốt, hiệu quả, giảm hoặc tránh bớt việc dùng Corticoid toàn thân.
Hoặc một thuốc kháng viêm không steroid (NSAID). Ưu tiên nhóm COXIBs vì không hoặc ít có các tương tác bất lợi với các nhóm DMARD, đặc biệt Methotrexate.
Điều trị một số nhóm bệnh nhân có nguy cơ (Risk – groups).
Bệnh nhân có thai
NSAID: Tránh sử dụng trong 3 tháng cuối của thai kỳ.
Corticosteroid: có thể dùng trong suốt thai kỳ (nếu cần) nhưng chỉ dùng Prednisone, Prednisolone, Methylprednisolone.
DMARD: Có thể dùng nếu cần: Sulfasalazine, Hydroxycholoroquine, Cyclosporine.
Chống chỉ định:
+ Methatrexate (ngưng ít nhất 1 tháng trước khi có ý định có thai)
+ Cyclophosphamide (ngưng ít nhất 3 tháng trước khi có ý định có thai)
Bệnh nhân đang cho con bú
+ NSAID: có thể dùng Ibuprofen
+ Corticoid: dùng liều thấp < 20 mg Prednisolon hàng ngày
+ DMARD: Có thể sử dụng Hydroxychloroquine. Dùng nhưng thận trọng với Sulfasalazine và chống chỉ định tất cả các thuốc khác.
Bệnh nhân có tuổi cần theo dõi sát và lưu ý các bệnh liên quan tới tuổi (chức năng gan, thận tim và huyết áp), tương tác thuốc, các tác dụng phụ của thuốc…
+ NSAID: dùng liều thấp nhất có hiệu quả, chọn thuốc ít tác dụng phụ (ví dụ ức chế chọn lọc COX 2), dùng thêm thuốc giảm đau đơn thuần khi cần thiết.
+ Corticoid: dùng liều thấp nhất có hiệu quả, dùng tại chỗ nếu có chỉ định, dùng thêm Calcium, Vitamin D, Calcitriol (Rocaltrol) để phòng ngừa loãng xương.
+ DMARD: Sylfasalazine, Hydroxychloroquine và Methotrexate là các thuốc được chọn lựa.
Bệnh nhi (Viêm khớp dạng thấp trẻ em – Juvennile Rheumatoid Arthritis)
+ NSAID: Ibuprofen hoặc Nimesulide. Có thể dùng thêm Paracetamol để tăng tác dụng giảm đau và hạ sốt.
+ Corticoid: (Prednisone, Prednisolone, Methylprednisolone). Liều 1,5 – 2 mg/kg/ngày khi có những biểu hiện viêm nặng nề, khó khống chế. Thuốc cần nhanh chóng được giảm liều khi hiện tượng viêm được khống chế, thường được dùng “bắc cầu” trong lúc chờ đợi tác dụng của một thuốc DMARD. Corticosteroid tại chỗ rất hiệu quả trong các thể viêm một hoặc rất ít khớp.
+ DMARD: Methotrexate, Sunfasalazine Hydroxychloroquine. + Globulin miễn dịch, liều cao, đường tĩnh mạch.
+ Các thuốc ức chế miễn dịch dùng trong thể toàn thân nặng, đe dọa tính mạng. Ví dụ: Methylprednisolone và Cyclophosphamide liều cao tĩnh mạchKết hợp Methotrexate đường uống.
. Điều trị phối hợp các DMARD được chỉ định khi một thuốc chưa đạt hiệu quả mong muốn. Các cách phối hợp:
- Methotrexate + Sunfasalazine
- Methotrexate + Hydroxychloroquine
- Methotrexate + Sunfasalazine + Hydroxychloroquine
- Methotrexate + Cyclosporine
Các phối hợp trên đều có thể kèm thêm Prednisolone (Prednisone hoặc Methylprednisolone) với liều < 7mg/hàng ngày (nếu cần).
IV. Kết luận
Dự đoán các phương thức điều trị tương lai cho một bệnh còn chưa hoàn toàn biết rõ nguyên nhân và cơ chế sinh bệnh như bệnh VKDT không phải là một việc dễ dàng. Tuy nhiên việc sử dụng thuốc chống thấp khớp cải thiện bệnh (DMARD) cổ điển (đơn độc hoặc phối hợp với nhau) hoặc phối hợp với các thuốc mới như Cyclosporine, Mycophenolate Mofetil, Leflunomide… đã trở thành những điều trị chủ yếu cho bệnh VKDT. Những năm gần đây, những biện pháp điều trị sinh học kháng lại yếu tố hoại tử u α (TNFα), kháng IL 1… đã được đưa vào điều trị với kết quả đáng khích lệ. Các thuốc này, hoặc dùng đơn độc hoặc kết hợp với Methotrexate sẽ rất hiệu quả với bệnh VKDT, tuy nhiên việc kết hợp này làm tăng chi phí điều trị rất nhiều và có thể làm tăng nguy cơ nhiễm trùng nặng nên cần rất thận trọng khi chỉ định và người bệnh càng cần được theo dõi sát…
- 05/11/2014 17:29 - Nấm Cryptococcus Neoformans
- 04/11/2014 13:52 - Một số sai lầm khi sơ cứu bệnh nhân bị rắn độc cắn
- 04/11/2014 12:27 - Chăm sóc và dự phòng loét ép
- 03/11/2014 17:30 - Liệu pháp oxy
- 03/11/2014 17:10 - Thực hành và điều trị nôn
- 28/10/2014 12:04 - Dị tật bẩm sinh hệ tiêu hóa
- 27/10/2014 20:53 - Hen làm tăng nguy cơ mắc COPD, khí phế thủng
- 27/10/2014 12:15 - Thoái hóa khớp xương
- 26/10/2014 19:48 - Công tác đáp ứng y tế khẩn cấp đối với thảm họa, t…
- 26/10/2014 19:17 - Kỹ thuật tiến hành sử dụng băng hút áp lực âm V.A.…








