BS Nguyễn Thị Kiều Trinh -
Trường hợp lâm sàng
Thai phụ tên NTTN, 39 tuổi, PARA 3012. Mất kinh 03 tháng, có đi siêu âm tại tuyến dưới lúc trễ kinh 01 tháng, không thấy thai trong tử cung, nhưng không được chẩn đoán thai ngoài tử cung, tự về nhà theo dõi.
Trước ngày nhập viện một ngày, đau bụng nên xin nhập viện tại TTYT huyện, được siêu âm chẩn đoán thai ngoài tử cung, được chỉ định phẫu thuật nội soi trong đêm. Tuy nhiên, theo ghi nhận tại TTYT huyện, vào Trocart, quan sát không tiếp cận được khối thai, toàn bộ vùng hố chậu bị lấp đầy các quai ruột nên phẫu thuật viên ngưng mổ, đặt dẫn lưu và sáng ngày hôm sau chuyển về Bệnh viện Đa khoa tỉnh Quảng Nam.
Tại Bệnh viện Đa Khoa Quảng Nam, ghi nhận sinh hiệu ổn định, bụng có vết mổ cũ đường dọc giữa rốn vệ, có 03 vết khâu Trocart và lỗ đặt dẫn lưu hố chậu phải.
Siêu âm có khối thai nằm cạnh trái tử cung, có chiều dài đầu mông CRL= 35mm tương xứng với thai 10 tuần 3 ngày, tim thai 156 lần/ phút, có dịch khu trú vùng cùng đồ sau, khoang Morrison không có dịch. Xét nghiệm CTM : Hb 12.9g/dl, Hct 37,5%, BC 13, 6 x 10^ 3/ UL. Được chẩn đoán thai ngoài tử cung trái.
Hình 1: Hình ảnh thai ngoài tử cung trái trên siêu âm
Bệnh nhân được hội chẩn phẫu thuật mở bụng xử trí thai ngoài tử cung với tiên lượng ổ bụng dính, có thể mời Ngoại phối hợp can thiệp. Người nhà và bệnh nhân được tư vấn về nguy cơ tổn thương các cơ quan và chảy máu do phẫu thuật khó khăn, có thể truyền máu trong và sau phẫu thuật.
Tường trình phẫu thuật: Vào bụng đường rốn vệ 15cm, ổ bụng dính nhiều vùng hố chậu, có vết đốt cũ gỡ dính quai đại tràng trái, các quai ruột che lấp hoàn toàn hai bên tử cung. Mời BS Ngoại tham gia phẫu thuật, gỡ dính quai đại tràng trái, bộc lộ được khối thai nằm ở dây chằng rộng bên trái, tử cung lớn hơn bình thường. Buồng trứng trái và vòi trứng trái không thấy tổn thương. Bóc tách, lấy khối thai nằm trong dây chằng rộng, cầm máu các cuống mạch bằng dao điện. Lấy hết khối thai và mô nhau. Kiểm tra bó mạch chậu và niệu quản không tổn thương. Triệt sản vòi trứng phải bằng dao điện. Đóng bụng 03 lớp. Máu mất khoảng 500ml.
Không truyền máu trong phẫu thuật. Bệnh ổn định trong thời gian hậu phẫu. Ra viện sau 01 tuần.
Vấn đề cần bàn luận trong trường hợp lâm sàng nêu trên
- Bệnh nhân mất kinh, không thấy thai trong tử cung, không đến cơ sở y tế mà chỉ khám tư sau đó bỏ qua, không hướng dẫn nhập viện hoặc đến tuyến trên để làm rõ chẩn đoán.
- Thai ngoài tử cung với kích thước khối thai tương đối lớn, không có dấu hiệu mất máu cấp, tiền sử mổ lấy thai 03 lần, chỉ định phẫu thuật nội soi tại tuyến huyện trong đêm dễ đưa đến tình huống khó giải quyết như đã gặp ở bệnh nhân.
- Với tình trạng phẫu thuật như đã nêu, bệnh nhân này được chẩn đoán sau mổ là thai trong ổ bụng là phù hợp. Vì trên phẫu trường, không ghi nhận tổn thương vòi trứng hay buồng trứng. Bệnh nhân có tiền sử viêm dính hố chậu do phẫu thuật 3 lần từ các trường hợp mổ lấy thai.
- Với tiên lượng khó khăn nên bệnh nhân đã được phẫu thuật mổ hở ngay từ ban đầu và phối hợp Ngoại Sản để gỡ dính và bóc tách khối thai ra khỏi dây chằng rộng, nhờ đó lấy được mô nhau và khối thai gần như hoàn toàn, giảm được nguy cơ tổn thương cơ quan do dính, và nguy cơ chảy máu.
TỔNG QUAN THAI TRONG Ổ BỤNG
Định nghĩa
Thai trong ổ bụng là thai ở vị trí bất kỳ nào trong khoang phúc mạc, không bao gồm các vị trí ống dẫn trứng, buồng trứng, thai ở sừng tử cung hay thai lạc chỗ trong tử cung như thai bám sẹo mổ cũ, thai ở cổ tử cung, thai trong cơ tử cung.
Dịch tể học
Thai trong ổ bụng chiếm khoảng 1- 1,5% thai ngoài tử cung với tỷ lệ ước tính 1/10.000- 1/30.000 trường hợp mang thai. Đây là tình trạng nguy hiểm và có khả năng đe dọa tính mạng , chủ yếu do xuất huyết nghiêm trọng ở bất kỳ thời điểm nào của thai (Matovelo, 2014) . Tỷ lệ tử vong của mẹ khoảng 7,7 lần so với các vị trí khác của chữa ngoài tử cung và gấp 90 lần so với thai trong tử cung (Amanda, 2004).Theo y văn thế giới, tử vong mẹ được ước tính là 2-30% trong khi tử vong chu sinh ở người không được chẩn đoán là 40- 90% . Thai có thể gặp các biến chứng như thai dị dạng, thai chậm tăng trưởng trong tử cung hay thai chết lưu (Nkencho, 2019).
Vị trí thai trong ổ bụng
Vị trí của túi thai hay diện nhau bám có vai trò quan trọng trong việc quyết định thái độ xử trí và tiên lượng phẫu thuật. Eisner và cộng sự (2019) đã nghiên cứu 115 trường hợp thai trong ổ bụng và đưa ra kết luận, vị trí thai trong ổ bụng rất đa dạng, chiếm tỷ lệ cao nhất là thanh mạc tử cung 27,8%, kế đến là dây chằng rộng chiếm 15,7%, gan 10,4% hay bất kỳ vị trí khác như thành bụng, mạc treo ruột, mạc nối lớn, lách, sau phúc mạc.
Nguyên nhân và cơ chế bệnh sinh
Nguyên nhân cho đến nay vẫn chưa xác định rõ ràng. Thai trong ổ bụng có thể chia làm 2 nhóm : nguyên phát hoặc thứ phát.
Thai trong ổ bụng nguyên phát được định nghĩa theo tiêu chuẩn của Stufford bao gồm những trường hợp trứng sau khi thụ tinh làm tổ vào trong phúc mạc: (a) ống dẫn trứng và buồng trứng hai bên bình thường; (b) không có lỗ rò tử cung- phúc mạc; (c) thai chỉ liên quan đến bề mặt phúc mạc.
Thai trong ổ bụng thứ phát thường gặp hơn, gồm các trường hợp trứng đã được thụ tinh làm tổ tại tai vòi hay tử cung sau đó sẩy qua loa vòi hay thoát ra một chỗ vỡ ở tai vòi / tử cung rồi đến làm tổ tại vị trí mới ( Nilesh, 2014).
Các yếu tố nguy cơ thai trong ổ bụng
Thường không có yếu tố nguy cơ đặc hiệu liên quan trực tiếp đến thai trong ổ bụng. Các yếu tố nguy cơ bao gồm viêm dính hố chậu do các bệnh lây truyền qua đường tình dục, hút thuốc lá, lớn tuổi, tiền sử phẫu thuật vùng chậu, các trường hợp hỗ trợ sinh sản như thụ tinh nhân tạo, bơm tinh trùng vào buồng tử cung hoặc chuyển phôi hoặc sử dụng thuốc tránh thai hoặc dụng cụ tử cung chỉ chứa Progesteron.
Chẩn đoán
Việc chẩn đoán thai trong ổ bụng thường rất khó và thường phát hiện trong mổ 40-50% các trường hợp. Biểu hiện lâm sàng của thai trong ổ bụng có thể thay đổi, tùy thuộc vào mức độ biến dạng giải phẫu mà nó tạo ra và vị trí chèn ép của nhau thai. Các dấu hiệu lâm sàng không đặc hiệu, nhưng đối với một số tác giả, các dấu hiệu sau làm người ta hướng đến thai trong ổ bụng, bao gồm đau bụng kèm theo rối loạn nhu động ruột, đau bụng khi thai chuyển động, sờ nắn phần thai không đều trong bụng, có thể sờ đụng phần thai dưới thành bụng của mẹ, cổ tử cung bị lệch, không khởi phát được chuyển dạ sinh con trong trường hợp thai lớn.
Việc siêu âm thai trong 3 tháng đầu có ý nghĩa quan trọng trong chẩn đoán thai ngoài tử cung và thai trong ổ bụng. Trong giai đoạn sớm, nếu BHCG > 1500UI, không thấy túi thai trong tử cung, cần siêu âm để tìm vị trí thai ngoài tử cung.
Nếu bỏ qua quý I, khi thai đến quý II và quý III, khả năng bỏ sót sẽ tăng dần lên, khó quan sát cấu trúc vùng chậu. Thực tế, việc bỏ sót thai trong ổ bụng có thể lên đến 50% trường hợp ( Nasali, 2016). Và người ta thấy rằng đối với những nơi có điều kiện kinh tế thấp, các sản phụ ít đi khám thai trong 3 tháng đầu, tỷ lệ bỏ sót lại càng cao hơn,
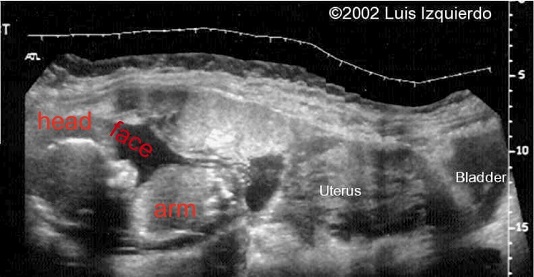
Hình 2: Hình ảnh thai trong ổ bụng qua siêu âm
Đối với Allibone và cộng sự, siêu âm không có thành tử cung giữa bàng quang mẹ và thai nhi, nhau thai nằm ở vị trí ngoài tử cung, ngôi thai bất thường, thai nằm gần thành bụng người mẹ và không có nước ối giữa thai và nhau là những đặc điểm nghi ngờ thai trong ổ bụng.
Trong những nơi có nhiều nguồn lực, chẩn đoán cộng hưởng từ thực sự có ích để xác định vị trí thai trong ổ bụng, túi thai hoặc vị trí xâm lấn của bánh nhau vào các cơ quan trong phúc mạc.
Nội soi ổ bụng chẩn đoán có thể cần thiết khi các kỹ thuật hình ảnh không thể kết luận vị trí thai ngoài tử cung và tình trạng bệnh nhân ở mức báo động.
Điều trị
Cho đến nay, chưa có hướng dẫn lâm sàng trong điều trị thai trong ổ bụng. Theo các tác giả, phẫu thuật là phổ biến nhất, trong đó mổ hở được lựa chọn nhiều hơn phẫu thuật nội soi do khả năng kiểm soát chảy máu tốt hơn.
Tủy tình trạng mẹ, thai, kinh nghiệm phẫu thuật viên và nguồn lực y tế sẵn có, các phẫu thuật viên sẽ quyết định phương pháp điều trị khác nhau. Tùy tuổi thai, các tác giả thường lựa chọn phẫu thuật nội soi trong 3 tháng đầu. Tuy nhiên, nếu không kiểm soát được chảy máu các phẫu thuật viên vẫn có thể chuyển qua mổ hở cho an toàn (như trường hợp bệnh nhân chúng tôi, do dính ruột vào hố chậu thành một khối nên không thể tiếp cận khối thai bằng phẫu thuật nội soi).
Đối với một số trường hợp khác, các tác giả có thể phẫu thuật nội soi phối hợp với tiêm Kalichlorua hoặc Methotrexat. Thai 3 tháng giữa, nên chọn mổ hở ngay từ ban đầu để kiểm soát chảy máu, giảm nguy cơ cho mẹ và khả năng thai sống trong trường hợp này khá thấp.
Các trường hợp thai > 26 tuần trở lên, nếu gia đình có nguyện vọng giữa thai cần tư vấn kỹ nguy cơ xảy ra cho mẹ nếu thai tiếp tục duy trì.
Việc phẫu thuật các trường hợp thai lớn thực sự khó khăn vì nguy cơ chảy máu do diện nhau bám, đặc biệt các vùng có các mạch máu lớn như gan, lách, vùng chậu. Cần phối hợp với ekip Ngoại bụng và mạch máu.
Động tác bóc nhau luôn gây nguy cơ chảy máu và dễ đưa bệnh nhân đến chảy máu lượng nhiều gây shock mất máu. Vì vậy, các phẫu thuật viên cần cân nhắc việc lấy hết bánh nhau. Chỉ nên lấy bánh nhau khi xác định rõ nguồn cung cấp máu cho nhau và có thể cột lại được mà không ảnh hưởng đến cơ quan khác (Paluku 2020) . Một số tác giả khuyến cáo có thể để lại bánh nhau như trường hợp phẫu thuật nhau cài răng lược, kẹp dây rốn sát bánh nhau, có thể sử dụng Methotrexat để thúc đẩy quá trình tiêu biến bánh nhau tuy nhiên cần thận trọng vì có thể có các biến chứng như chảy máu thứ phát, nhiễm trùng, tắc ruột.
Kết luận
- Thai trong ổ bụng là một thách thức đối với các Bác sĩ sản phụ khoa trong chẩn đoán và điều trị.
- Chẩn đoán thai trong ổ bụng cần nghĩ đến khi không thấy các vị trí thai ngoài tử cung thường gặp và BHCG tiếp tục tăng cao.
- Việc chẩn đoán bằng MRI có thể hữu ích trong chẩn đoán thai trong ổ bụng.
- Điều trị thai trong ổ bụng phụ thuộc vào vị trí thai, kinh nghiệm phẫu thuật viên và nguồn lực y tế sẵn có. Việc giải quyết thai trong ổ bụng còn phụ thuộc vào tình trạng ghi nhận trong lúc phẫu thuật. Cần chú ý kiểm soát vấn đề chảy máu và tình trạng bánh nhau trong phẫu thuật.
TÀI LIỆU THAM KHẢO
- Abderrahim Siati, Abdominal pregnancy with a healthy newborn: a new case, Pan African Medical Journal. 2019;34:35.
- Justin Lussy Paluku, Late abdominal pregnancy in a postconflict context: case of a mistaken acute abdomen - a case report, BMC pregnancy and Childbirth, April 2020.
- Nemat AbdulRahman AbdulJabbar, Successful Management of Abdominal Pregnancy: Two Case Reports, Oman Med J, 2018.
- Paul NTolefac, The challenge in the diagnosis and management of an advanced abdominal pregnancy in a resource-low setting: a case report, Bio Med Central, July, 2017.
- Shurie S, Ogot J, Poli P, Were E. Diagnosis of abdominal pregnancy still a challenge in low resource settings: a case report on advanced abdominal pregnancy at a tertiary facility in Western Kenya. Pan Afr Med J. 2018; 31(239):1–5.
- Singh Y, Singh S, Ganguly M, Singh S, Kumar P. Secondary abdominal pregnancy. Med J Armed Forces India. 2016;72(2):186–8.
- 25/08/2021 17:34 - Nhân một trường hợp u tủy thượng thận phát hiện tì…
- 11/08/2021 20:35 - Nhân một trường hợp xuất huyết tiêu hóa nặng do tú…
- 05/08/2021 09:59 - game nổ hủ cấp cứu và điều trị 2 …
- 25/07/2021 08:59 - Nhân một trường hợp hiếm gặp: lymphoma nguyên phát…
- 17/05/2021 17:50 - Nhân trường hợp phẫu thuật thành công cho bệnh nhâ…
- 27/04/2021 18:46 - Từ triệu chứng khó thở, nói khàn, vào cấp cứu phát…
- 11/03/2021 17:59 - Nhân một trường hợp tắc động mạch phổi trái và nhá…
- 01/03/2021 20:18 - Nhân một trường hợp dò động – tĩnh mạch màng cứng …
- 12/01/2021 17:45 - Cấp cứu thành công ca ngộ độc cyanua tại Bệnh viên…
- 27/12/2020 09:10 - Nhân một trường hợp bệnh nhân bị máy xay thịt cuốn…









