BSCKII. Lê Tự Định -
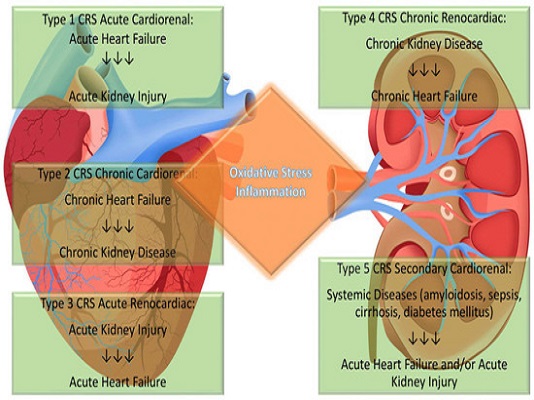
Suy tim (HF) là một trong những bệnh phổ biến nhất với ước tính có khoảng 64,3 triệu người mắc bệnh HF trên toàn thế giới vào năm 2017. Các nghiên cứu dài hạn dự báo tỷ lệ tử vong cao tới gần50% sau 5 năm với các bệnh đi kèm không do tim mạch như suy thận đóng vai trò quyết định trong tiên lượng lâu dài của những bệnh nhân này. Gần 18%–25% bệnh nhân suy tim mạn tính mắc bệnh thận mạn tính (CKD), trong khi 50% bệnh nhân CKD giai đoạn 4 đến 5 mắc bệnh tim mạch (CV), chiếm 40%–50% tổng số ca tử vong ở bệnh nhân CKD tiến triển. Mối quan hệ phức tạp giữa tim và thận này lần đầu tiên được mô tả cách đây gần 200 năm bởi một bác sĩ người Anh, Tiến sĩ Bright, người đã vạch ra những thay đổi cấu trúc tim gặp ở những bệnh nhân mắc bệnh thận tiến triển. Kể từ đó, nhiều tiến bộ đã được thực hiện trong việc hiểu được hợp lưu của các tương tác giữa 2 cơ quan. Tuy nhiên, mãi đến năm 2008, khi hội nghị đồng thuận được tổ chức dưới sự bảo trợ của Tổ chức “Cải thiện chất lượng lọc máu cấp tính – ADQI” đã định nghĩa thuật ngữ hội chứng tim thận (CRS) là một nhóm các rối loạn về tim và thận trong đó rối loạn chức năng cấp tính hoặc mạn tính ở một cơ quan có thể gây ra rối loạn chức năng cấp tính hoặc mạn tính của cơ quan kia và được phân loại thêm trên cơ sở chức năng cơ quan chính và khung thời gian. Trong số các loại CRS, CRS típ 1 là thực thể bệnh thường gặp nhất. CRS típ 1 là một hội chứng riêng biệt về tình trạng xấu đi cấp tính của chức năng thận trong bối cảnh mất bù cấp tính của chức năng tim. Trong số 1 triệu bệnh nhân nhập viện mỗi năm ở Hoa Kỳ với HF mất bù cấp tính (ADHF), 9,6% đến 54% bệnh nhân bị tổn thương thận cấp tính (AKI). Sự phát triển của AKI trong ADHF có liên quan đến tỷ lệ tử vong và tái nhập viện HF cao hơn. Trong một phân tích tổng hợp trên 509.766 bệnh nhân, chẩn đoán CRS típ 1 tương quan với nguy cơ tử vong tăng gấp 5 lần sau 28 ngày với tỷ lệ tử vong tăng gấp đôi nguy cơ tử vong ở những bệnh nhân cần điều trị thay thế thận (RRT). Do tỷ lệ lưu hành cao hơn và nguy cơ tử vong gia tăng CRS típ 1 là một thực thể quan trọng và khi lĩnh vực y học tim mạch tiếp tục phát triển, các bác sĩ tim mạch và bác sĩ thận học gặpcsẽ những thách thức từ chẩn đoán đến chiến lược điều trị dứt điểm.
Trong bài tổng quan này, các tác giả thảo luận về bệnh sinh, chẩn đoán và các liệu pháp mới nổi để quản lý CRS típ 1.
SINH LÝ BỆNH
CRS típ 1 xảy ra do hậu quả của tình trạng suy tim mất bù cấp mở ra một loạt các con đường sinh lý bệnh phức tạp dẫn đến suy giảm chức năng thận, cuối cùng dẫn đến một vòng luẩn quẩn của rối loạn chức năng đa cơ quan.
Các hiện tượng sinh lý bệnh chính đằng sau CRS típ 1 có thể được chia thành các yếu tố huyết động và không huyết động liên kết phức tạp với nhau (Hình 1), đó là
Yếu tố huyết động
Về mặt lịch sử, cơ chế của AKI trong CRS típ 1 chỉ được cho là do giảm tưới máu thận trong bối cảnh giảm lượng máu tim bơm ra; tuy nhiên, dữ liệu dựa trên bằng chứng cho thấy “tĩnh mạch thận quá tải” là cơ chế chính. Trong những ngày đầu, tính toàn vẹn của tuần hoàn động mạch được xác định bởi cung lượng tim và sức cản động mạch ngoại vi dẫn đến khái niệm động mạch bị lấp đầy gây giảm lưu lượng máu đến thận dẫn đến hệ thống thần kinh thể dịch hoạt động quá mức, tăng khả năng giữ muối và nước và cuối cùng là tổn thương thận. Tuy nhiên, khái niệm “thất bại dòng chảy về phía trước” này không giải thích được sự phát triển của CRS típ 1 ở bệnh nhân suy thất phải, tăng huyết áp phổi hoặc những người có chỉ số tim được bảo tồn. Hơn nữa, Mullens và cộng sự trong nghiên cứu của họ trên 145 bệnh nhân ADHF được đặt ống thông động mạch phổi (PAC) cho thấy những bệnh nhân bị rối loạn chức năng thận có chỉ số tim cao hơn so với bệnh nhân không bị rối loạn chức năng thận (lần lượt là 2,0 so với 1,8 L/phút/m2). Hanberg và cộng sự trong quần thể đa trung tâm gồm 575 bệnh nhân HF được PAC đã chứng minh mối tương quan nghịch yếu nhưng có ý nghĩa thống kê giữa chỉ số tim và tốc độ lọc cầu thận ước tính (eGFR). Những nghiên cứu này đã củng cố thực tế rằng chỉ số tim không phải là yếu tố chính thúc đẩy bệnh thận rối loạn chức năng ở bệnh nhân HF.
Sau đó, một nghiên cứu được thực hiện bởi Damman và cộng sự đã chứng minh rằng tăng áp lực tĩnh mạch trung tâm có liên quan đến suy giảm chức năng thận. Những phát hiện tương tự cũng được ghi nhận trong một phân tích hồi cứu về nghiên cứu đánh giá hiệu quả của HF và PAC sung huyết (ESCAPE), trong đó chỉ có áp lực tâm nhĩ phải tương quan với creatinine ban đầu. Điều này dẫn đến sự xuất hiện của “thuyết quá tải” đóng một vai trò quan trọng trong sinh lý bệnh của CRS típ 1. Sự giảm lưu lượng máu đến thận do áp lực tĩnh mạch cao ban đầu có thể được bù đắp bằng phân suất lọc cao hơn được định nghĩa là tỷ lệ chất lỏng đến thận đi vào ống cầu thận. Tuy nhiên, ở bệnh nhân HF mất bù nghiêm trọng, sự gia tăng bù trừ trong phân số lọc bị mất đi dẫn đến giảm eGFR. Gần đây, lý thuyết quá tải đã được mở rộng hơn nữa để nghiên cứu về chèn ép thận ở HF trong “Giả thuyết chèn ép thận”. Sự kết hợp giữa chèn ép trong và ngoài thận trong trường hợp này giả thuyết giải thích lý thuyết tắc nghẽn. Bao xơ dày ngăn chặn sự mở rộng thể tích thận xảy ra từ mô kẽ tích tụ dịch dẫn đến áp suất cao hơn trong nhu mô thận gây tăng áp lực nội nang. Thứ hai, tăng áp lực quanh thận có thể chèn ép thêm các mạch trong khoang quanh thận gây giảm tưới máu thận và tắc nghẽn nặng hơn. Cuối cùng, yếu tố thứ ba là tăng áp lực khoang trong ổ bụng do cổ trướng, và/hoặc tăng sung huyết nội tạng càng làm suy giảm chức năng thận ở bệnh nhân suy tim. Tất cả các yếu tố huyết động này kích hoạt con đường hệ thống angiotensin aldosterone ở thận (RAAS), dẫn đến tái hấp thu natri và nước nhiều hơn gây ra tình trạng tắc nghẽn nặng hơn. Hơn nữa, giảm tưới máu ở thận bị tắc nghẽn có thể làm tổn thương thêm tủy thận bằng cách gây ra tình trạng thiếu oxy mô kẽ và tổn thương ống dẫn đến rối loạn chức năng thận.
Các yếu tố không huyết động
Mặc dù ưu thế của các yếu tố huyết động trong cơ chế bệnh sinh của CRS típ 1, nhiều con đường thần kinh và viêm nhiễm đóng một vai trò quan trọng. Đây là những hậu quả trực tiếp hoặc gián tiếp của những thay đổi huyết động xảy ra ở bệnh nhân ADHF. Rất nhiều hậu quả về thần kinh thể dịch là kết quả của việc kích hoạt mạnh RAAS, dẫn đến không chỉ tăng khả năng giữ muối và nước một cách cấp tính mà còn kích hoạt quá trình xơ hóa ở tim, mạch máu và thận dẫn đến nguy cơ tiến triển thành hội chứng tim thận mãn tính. Việc kích hoạt thêm hệ thống RAAS có thể dẫn đến giải phóng các loại oxy phản ứng góp phần gây viêm mạch máu gây tổn thương đặc biệt cho cả ống thận và tiểu cầu thận. Thiếu máu cục bộ do giảm tuần hoàn ruột dẫn đến mất chức năng hàng rào do đó cho phép lipopolysacarit và nội độc tố do vi khuẩn gram âm sản xuất trong lòng ruột xâm nhập vào dòng máu. điều này kích hoạt các dấu hiệu viêm như interleukin 1 (IL 1), IL6, và thế hệ yếu tố hoại tử khối u (TNFα) bằng cách kết hợp đối với các thụ thể giống như thu phí gây ra quá trình chết theo chương trình bệnh lý của các tế bào biểu mô ống và cũng làm giảm khả năng co bóp cơ tim dẫn đến các hậu quả ở hạ lưu. Hơn nữa, các con đường thần kinh đến và đi từ thận và tim trong hệ thống thần kinh ngoại vi hoặc trung ương điều chỉnh dòng chảy giao cảm. Những điều này có thể quan trọng trong việc thay đổi cân bằng chất lỏng, điều khiển thần kinh thể dịch và phản xạ tự chủ góp phần vào cơ chế bệnh sinh của CRS. Ngoài ra, các yếu tố bên ngoài như dùng thuốc cản quang, thuốc gây độc cho thận và các yếu tố bổ sung như bệnh xơ vữa động mạch, các bệnh lâu năm như tăng huyết áp, đái tháo đường, CKD và tuổi là những yếu tố nguy cơ khác cho sự phát triển của CRS típ 1.
CHẨN ĐOÁN
Định nghĩa AKI ở bệnh nhân HF
Định nghĩa toàn cầu được cập nhật về HF là “một hội chứng lâm sàng với các dấu hiệu hoặc triệu chứng gây ra bởi cấu trúc hoặc chức năng tim bất thường được chứng thực bởi sự gia tăng nồng độ natriuretic peptide hoặc bằng chứng khách quan về tắc nghẽn phổi hoặc hệ thống. Tương tự, thuật ngữ “chức năng thận xấu đi (WRF)” đã được sử dụng trong các tài liệu đồng thuận và các thử nghiệm lâm sàng để phản ánh những thay đổi về chức năng thận, nhưng không giống như định nghĩa về HF, việc giải thích WRF đã gây tranh cãi. Vandenberghe và cộng sự trong bài đánh giá của ông về 64 nghiên cứu về AKI ở bệnh nhân CRS típ 1 đã tìm thấy 10 định nghĩa khác nhau về AKI/WRF, trong khi Hoste và cộng sự trong nghiên cứu về dịch tễ học của phẫu thuật tim liên quan đến AKI được tìm thấy trên các định nghĩa về AKI làm nổi bật thêm tranh cãi về AKI/ Giải thích của WRF. Trong tài liệu đồng thuận ban đầu, một sự thay đổi Creatinine huyết thanh là 0,3mg/dL được coi là công cụ điều chỉnh nguy cơ tử vong theo đề xuất Rủi ro, Tổn thương, Thất bại, Mất chức năng thận, Bệnh thận giai đoạn cuối-Mạng lưới Tổn thương Thận Cấp tính (RIFLE-AKIN) tiêu chí xác định WRF/AKI; tuy nhiên, Thận mới hơn Bệnh tật: Hướng dẫn cải thiện kết quả toàn cầu (KDIGO) đã được sử dụng để xác định AKI ở những bệnh nhân này. Trong tất cả các định nghĩa này, sự thay đổi creatinine được nhấn mạnh rất nhiều, điều này có thể biểu thị sự giảm GFR lành tính và do huyết động, phản ánh khả năng thông mũi hiệu quả không giống như các nguyên nhân truyền thống của AKI, nhưng cuối cùng có thể gây ra việc ngừng sớm các liệu pháp điều trị thông mũi, do đó dẫn đến kết quả tồi tệ hơn. Do đó, việc sử dụng một số dấu ấn sinh học trong phòng thí nghiệm, kỹ thuật đo thể tích phương thức hình ảnh không xâm lấn và theo dõi huyết động xâm lấn (IHM) đã được sử dụng kết hợp để chẩn đoán CRS Típ1
Dấu ấn sinh học huyết thanh và nước tiểu
Việc phát hiện các sản phẩm chuyển hóa và chất trung gian của các cơ chế sinh lý bệnh khác nhau không những cho phép phát hiện sớm mà còn hỗ trợ hướng dẫn điều trị và dự đoán kết quả.
Việc sử dụng kết hợp một số dấu ấn sinh học bệnh tim, thận và viêm đã tối đa hóa lợi ích lâm sàng của chẩn đoán sớm và quản lý CRS Típ 1. Các dấu hiệu tim của tổn thương tế bào cơ hoặc troponin tim, peptide lợi niệu natri não (BNP) có khả năng xác định bệnh nhân trong trạng thái mất bù và cung cấp thông tin về tiên lượng của bệnh nhân HF. Tương tự, (1) xét nghiệm nước tiểu như microalbumin niệu, angiotensinogen nước tiểu (uAGT), bạch cầu trung tính trong nước tiểu gelatinase-associated lipocalin (uNGAL), (2) huyết thanh đánh dấu tổn thương cầu thận (creatinine, cystatin C) hoặc tổn thương ống thận như NGAL, KIM-1 (kidney injury molecule-1), N-acetyl-ß-D-glucosaminidase (NAG), protein liên kết axit béo loại gan (L-FABP), chất ức chế mô của metallicoproteinase-2 (TIMP-2) và (3) các dấu hiệu viêm thận như IL-18, tăng homocysteine máu trong số một số loại khác được nghiên cứu và xác nhận trong một số thử nghiệm để chẩn đoán và tiên lượng sớm Típ 1 CRS cấp tính
Chẩn đoán hình ảnh
Siêu âm tim, phổi, gan và thận nằm trong số các kỹ thuật hình ảnh không xâm lấn khác nhau giúp đánh giá tình trạng quá tải dịch ở bệnh nhân nhập viện với ADHF.
Kết quả siêu âm cũng hỗ trợ trong việc tiên lượng. Trong một phân tích trên 224 bệnh nhân HF, Lida và cộng sự không chỉ tương quan với dòng chảy tĩnh mạch trong thận (IVRF) mẫu đối với áp lực tâm nhĩ phải mà còn xác định vai trò của nó trong việc dự đoán kết quả tử vong và tái nhập viện. Nghiên cứu cho thấy rằng các mẫu hai pha không liên tục có kết quả kém hơn so với các mẫu liên tục và các mẫu IVRF một pha không liên tục có kết quả kém hơn so với các mẫu hai pha không liên tục. Các mô hình này có mối tương quan chặt chẽ với kết quả lâm sàng không phụ thuộc vào áp lực tâm nhĩ phải. Điều này không chỉ được xác nhận trong một nghiên cứu của Yoshihisa và cộng sự cho thấy rằng các biến cố tim cao hơn ở những bệnh nhân có mô hình một pha so với bệnh nhân không một pha, mà còn chứng minh tính hữu ích của vận tốc thấp Tích phân thời gian của động mạch thận là một trong những yếu tố dự đoán các biến cố tim khi so sánh với tích phân thời gian vận tốc cao. Chỉ số ứ đọng tĩnh mạch thận là một biến số bắt nguồn từ siêu âm khác được định nghĩa là khoảng thời gian không có dòng chảy tĩnh mạch chia cho thời gian chu kỳ tim, với mức độ cao hơn liên quan đến AKI ở những bệnh nhân nhập viện với ADHF.51 Chỉ số sức cản động mạch thận là phép đo Doppler được tính theo tỷ lệ của (vận tốc tâm thu đỉnh – vận tốc cuối tâm trương) đến vận tốc tâm thu đỉnh (bất thường ≥0,7) cũng có thể được sử dụng để xác định bệnh nhân có áp lực tâm nhĩ phải cao và có thể dự đoán WRF ở bệnh nhân HF cấp tính và mãn tính. Trường hợp các thông số riêng lẻ này có thể được được sử dụng để xác định bệnh nhân bị tắc nghẽn tĩnh mạch và tăng nguy cơ mắc AKI, việc sử dụng kết hợp các biến số này có thể dẫn đến sự phát triển của các hệ thống phân loại tốt hơn. Một hệ thống phân loại như vậy được gọi là siêu âm tĩnh mạch dư thừa (VExUS) được phát triển bởi Beaubien-Souligny và cộng sự để dự đoán AKI ở những bệnh nhân trải qua phẫu thuật tim và sử dụng các kích thước tĩnh mạch chủ dưới, Doppler tĩnh mạch gan, Doppler tĩnh mạch cửa và các mẫu Doppler tĩnh mạch trong thận. Trong đó VExUS có thể xác định tắc nghẽn tĩnh mạch hệ thống, việc sử dụng nó ở bệnh nhân ADHF để dự đoán AKI vẫn đang được nghiên cứu trong các nghiên cứu lớn hơn.
Đo thể tích xâm lấn và không xâm lấn
Một số thiết bị và phương pháp đã được sử dụng để đo thể tích. Chúng có thể bao gồm phân tích thể tích máu bằng cách pha loãng chất chỉ thị nguyên tắc hoặc phân tích thành phần cơ thể bằng trở kháng điện sinh học. Trong nguyên tắc pha loãng chất chỉ thị, một thể tích không xác định (ở đây là thể tích máu) được đo khi một thể tích đã biết và nồng độ của chất đánh dấu được thêm vào thể tích chưa biết, trong khi đó, trong phân tích trở kháng điện sinh học, thành phần cơ thể được phân tích bằng cách đo trở kháng/sức cản dòng điện xoay chiều. Công nghệ phát hiện trở kháng tương tự đã được sử dụng trong các thiết bị điện tử cấy ghép tim mạch như máy tạo nhịp tim và máy khử rung tim. Các nghiên cứu nhỏ cho thấy tính hữu ích của các thiết bị này trong việc dự đoán kết quả lâu dài nhưng các nghiên cứu lớn hơn được yêu cầu để đánh giá hiệu quả của chúng trong môi trường cấp tính, kết quả tại bệnh viện và kết quả lâu dài.
Cấy ghép hoặc theo dõi huyết động xâm lấn (IHM)
IHM nội trú ở bệnh nhân nhập viện với HF thường xuyên được sử dụng cho đến khi thử nghiệm ESCAPE cho thấy sự gia tăng các tác dụng không mong muốn với IHM mà không ảnh hưởng đến tỷ lệ tử vong hoặc nhập viện. Tuy nhiên, điều này thử nghiệm đã loại trừ bệnh nhân cần dùng thuốc tăng co bóp cơ tim và do đó bệnh nhân ở sốc tim (CS). Các nghiên cứu đã chỉ ra rằng những bệnh nhân bị CS phát triển AKI có tỷ lệ tử vong cao đáng kể so với với những người không có AKI. Tầm quan trọng của IHM được nhấn mạnh bởi Garan và cộng sự vào năm 2020 từ phân tích sổ đăng ký của nhóm làm việc CS, trong đó họ đã phân tích tiện ích của việc lập hồ sơ huyết động hoàn chỉnh với ống thông PA ở 1565 bệnh nhân mắc CS cho thấy khả năng sống sót được cải thiện so với những bệnh nhân có hồ sơ huyết động không đầy đủ. Điều này đã được chứng minh thêm bởi một nghiên cứu của Osman và cộng sự về điểm số xu hướng phù hợp với bệnh nhân mắc bệnh CS được IHM so với không IHM và cho thấy giảm tỷ lệ tử vong tại bệnh viện và tăng khả năng sử dụng các liệu pháp HF tiên tiến ở những bệnh nhân được IHM khi nhập viện. Việc sử dụng IHM thường quy là chỉ định loại III. Tuy nhiên, IHM có thể hữu ích ở những bệnh nhân có huyết động không rõ ràng hoặc ở những bệnh nhân có các triệu chứng dai dẳng hoặc xấu đi. Điều này cũng đúng đối với những bệnh nhân mắc CRS khó điều trị khi các phương pháp không xâm lấn thất bại và việc xác định tắc nghẽn cận lâm sàng là cần thiết để xử trí phù hợp.
Vài năm gần đây chứng kiến sự gia tăng theo dõi huyết động từ xa trong nỗ lực ngăn ngừa nhập viện do HF. Thử nghiệm CHAMPION chỉ ra rằng việc sử dụng áp suất PA từ xa giám sát bằng CardioMEMS (hệ thống CardioMEMS HF, Abbott, Atlanta, Georgia) có thể giảm số lần nhập viện do suy tim, điều này đã được xác thực trong phân tích tác động trước COVID-19 để giảm thiểu mọi nguyên nhân tử vong và biến cố HF trong thử nghiệm GUIDE-HF. Mặc dù việc sử dụng của thiết bị này chủ yếu ở môi trường ngoại trú, những phát hiện từ điều này thiết bị cũng có thể được sử dụng trong môi trường nội trú để đánh giá áp lực và hướng dẫn điều trị.
DỰ PHÒNG VÀ ĐIỀU TRỊ
Các chiến lược điều trị và phòng ngừa bắt nguồn từ sinh lý bệnh học của tình trạng quá tải dịch gây ứ trệ tĩnh mạch kết hợp với các thuốc nhắm vào các nguyên nhân kích thích huyết động và không huyết động khác của CRS týp 1. Tuy nhiên, giảm quá tải vẫn là phương pháp chính trong điều trị CRS týp 1.
Thuốc lợi tiểu
Việc sử dụng thuốc lợi tiểu quai có hoặc không có sử dụng đồng thời thuốc lợi tiểu thiazide/tương tự thiazide vẫn là thuốc chính để điều trị ứ trệ ở bệnh nhân nhập viện với ADHF. Tuy nhiên chỉ sử dụng thuốc lợi tiểu không thể cải thiện kết quả ở bệnh nhân với CRS típ 1 vì có các chiến lược dựa trên bằng chứng khác nhaucó thể được sử dụng trong nhóm bệnh nhân này.
1. Liều lượng và cách dùng:
Thuốc lợi tiểu quai thường được lựa chọn đầu tiên ở những bệnh nhân nhập viện với ADHF. Lợi tiểu tác động bằng cách ức chế chất đồng vận chuyển Na-K-2Cl nằm ở vòng tăng dần dày của quai Henle. Furosemide dùng đường uống có sinh khả dụng là khoảng 50% và đạt hoạt động cao nhất sau 0,5–2 giờ với thời gian bán hủy khoảng 6 giờ, trong khi tiêm tĩnh mạch (iv) cung cấp 100% sinh khả dụng với gần như tức thời hoạt động, đạt tối đa sau 10–30 phút nhưng thời gian bán hủy ngắn hơn. Những con số này có thể thay đổi đặc biệt ở những bệnh nhân bị tắc ruột và giảm tỷ lệ hấp thu, CKD, mức độ albumin trong số khác các yếu tố. Torsemide và bumetanide có sinh khả dụng đường uống tốt hơn furosemide. Liều cao hơn của thuốc lợi tiểu quai còn bàn cãi cho đến khi nghiên cứu ngẫu nhiên, mù đôi, triển vọng thử nghiệm DOSE có kiểm soát so với liều thấp (tương đương với uống liều tại nhà) so với liều cao (gấp 2,5 lần liều uống trước đó) và đã chứng minh sự an toàn của nó ở những bệnh nhân nhập viện với ADHF. trong này thử nghiệm có một xu hướng không đáng kể đối với sự cải thiện lớn hơn trong đánh giá chung của bệnh nhân về các triệu chứng trong nhóm liều cao so với chiến lược liều thấp.
Ngoài ra còn có giảm cân nhiều hơn, lợi tiểu nhiều hơn ở những bệnh nhân dùng liều cao mặc dù chức năng thận xấu đi thoáng qua mà không có bất kỳ sự khác biệt đáng kể nào về thay đổi trung bình nồng độ creatinine.70 Mentz và cộng sự trong nghiên cứu của họ trên 427 bệnh nhân đã chứng minh thêm rằng điều trị bằng thuốc lợi tiểu liều cao hơn không dẫn đến kích hoạt RAAS nhiều hơn so với điều trị liều thấp, do đó đồng tình với sự an toàn của thuốc lợi tiểu liều cao. Các hướng dẫn hiện tại khuyến cáo dùng 20–40 mg furosemide ở những bệnh nhân không dùng thuốc lợi tiểu đường uống và liều cao hơn (lên đến 2,5 lần liều uống tại nhà) của thuốc iv ở những bệnh nhân đã dùng nó. Việc sử dụng thuốc lợi tiểu quai liều cao là đặc biệt quan trọng ở những bệnh nhân bị bệnh thận mạn khi liều ngưỡng có thể cao như 80–160 mg với liều thấp hơn 80 mg không hiệu quả trong bệnh nhân CKD tiến triển. Yoshioka et al trong post-hoc của họ phân tích của một đăng ký quan sát đa trung tâm tiềm năng của cấp tính HF đã chứng minh rằng liều thuốc lợi tiểu ban đầu thấp hơn tiêu chuẩn có liên quan đến thời gian nằm viện lâu hơn, trong khi cao hơn liều khuyến cáo làm tăng tỷ lệ tử vong trong 60 ngày. Những kết quả này chứng minh việc sử dụng hướng dẫn tiêm tĩnh mạch ban đầu được đề nghị liều đặc biệt đối với HF cấp tính
2. Chiến lược dùng thuốc:
Như đã thảo luận trước đó, thời gian bán hủy của furosemide, đặc biệt là với chiến lược tiêm tĩnh mạch, rất thấp, do đó bệnh nhân sau liều ban đầu có thể rơi vào hiện tượng của “sự giữ lại NaCl sau lợi tiểu” trong đó sau khi thải natri ban đầu, thận bù lại lượng muối và nước bị mất. Điều này có thể tránh được bằng cách truyền furosemide thường xuyên hoặc liên tục. Các ảnh hưởng của truyền liên tục so với chiến lược liều bolus trong 12 giờ đã được nghiên cứu trong thử nghiệm DOSE không cho thấy bất kỳ lợi ích hoặc kết quả có hại ở cả hai nhánh, tuy nhiên một số nghiên cứu khác đã chứng minh lợi tiểu nhiều hơn khi truyền liên tục, đặc biệt là khi trước một liều nạp. Chuẩn độ lợi tiểu từng bước cũng đã được sử dụng ở những bệnh nhân có biểu hiện kháng thuốc lợi tiểu. nơi chiến lược natri nước tiểu tại chỗ hoặc chiến lược lượng nước tiểu có thể giúp ích quyết định liều lượng của liệu pháp lợi tiểu tiếp theo. Bart và cộng sự trong thử nghiệm đối chứng ngẫu nhiên của họ, CARRESS-HF, đã so sánh bước liệu pháp dược lý để duy trì 3–5 L nước tiểu mỗi ngày so với siêu lọc. Họ nhận thấy cách tiếp cận theo từng bước vượt trội hơn so với cách tiếp cận chiến lược siêu lọc với sự khác biệt đáng kể về điểm kết thúc hai chiều của sự thay đổi cân nặng và sự thay đổi creatinine huyết thanh.
Tiêu chí đánh giá hai biến số chủ yếu được quyết định bởi sự thay đổi creatinine huyết thanh trung bình sau 96 giờ, giảm 0,04 ± 0,53mg/dL trong liệu pháp lợi tiểu bậc thang so với mức tăng 0,23 ± 0,70 mg/dL ở nhóm siêu lọc (P = 0,003). Chiến lược này đã được xác nhận thêm trong một phân tích bài hoc nơi dữ liệu được gộp lại từ ba thử nghiệm đối chứng ngẫu nhiên và thuật toán từng bước được so sánh với liệu pháp thông mũi tiêu chuẩn. Chiến lược thuật toán từng bước cho thấy chất lỏng ròng lớn hơn và giảm cân mà không cần bất kỳ tổn thương thận nào khi so sánh với thông mũi tiêu chuẩn chiến lược. Một chiến lược được đề xuất bởi Felker et al có thể được sử dụng khiliều thuốc lợi tiểu có thể tăng gấp đôi nếu nước tiểu có đốm <50 mmol/Lhoặc lượng nước tiểu <150mL/h sau 2 giờ sau liều trước đó cho đến khi liều tối đa đạt được, nhưng các nghiên cứu ngẫu nhiên lớn cần phải được thực hiện để xác nhận đề xuất này.
3. Chiến lược phối hợp:
Bệnh nhân đang dùng thuốc lợi tiểu có thể xuất hiện sự đề kháng bởi hiện tượng phì đại hình ống của các tế bào ống lượn xa sớm nhất là 6-7 ngày sau khi dùng furosemide. Sự phì đại này dẫn đến sự hấp thu bù natri ở ống lượn xa, do đó gây ra giữ thể tích. Bổ sung thiazide hoặc thuốc lợi tiểu giống thiazide có thể ngăn chặn sự tái hấp thu natri này và là một phần của phương pháp thuật toán từng bước đặc biệt là khi bệnh nhân yêu cầu liều rất cao thuốc lợi tiểu quai.
Chất ức chế RAAS và Receptor Mineralocorticoid
Các thuốc đối kháng
Việc sử dụng các thuốc ức chế RAAS (RAASi) trong phòng ngừa tiến triển CKD được thiết lập tốt, với dữ liệu xuất hiện từ các thử nghiệm gần đây cho thấy MRA thế hệ mới hơn, finerenone cho thấy giảm nguy cơ bệnh tim mạch quan trọng về mặt lâm sàng và kết quả thận trên phổ của bệnh nhân CKD với bệnh đái tháo đường típ 2. Tuy nhiên, việc sử dụng các liệu pháp này trong các tình huống cấp tính, đặc biệt là với hội chứng tim thận đang gây tranh cãi. Do hậu quả huyết động tốt của RAASi liên quan đến sự gia tăng nồng độ creatinine sau khi bắt đầu, người ta đã đưa ra giả thuyết rằng việc ngừng sử dụng chúng trong ADHF có thể dẫn đến giảm creatinine huyết thanh, điều này có thể được coi là đồng nghĩa với việc phục hồi chức năng thận. Tuy nhiên, điều này đã bị bác bỏ trong một nghiên cứu hồi cứu trên 111 bệnh nhân khi ngừng thuốc ức chế men chuyển (ACE-i) hoặc thuốc ức chế thụ thể angiotensin không liên quan đến việc cải thiện chức năng thận sau 72 giờ. Hơn nữa, việc bắt đầu sử dụng thuốc ức chế angiotensin-neprilysin (ARNIs) trong ADHF đã được nghiên cứu trong một thử nghiệm ngẫu nhiên có đối chứng, PIONEER-HF. Trong số những bệnh nhân suy tim nhập viện vì ADHF, việc bắt đầu ARNI dẫn đến giảm NT-prBNP nhiều hơn mà không làm suy giảm chức năng thận đáng kể so với enalapril. Do đó, RAASi có thể được sử dụng ở những bệnh nhân nhập viện mắc ADHF, nhằm có kết quả tim mạch tốt hơn, tuy nhiên, nên được theo dõi cẩn thận đối với bất kỳ tác dụng phụ nào trên thận và không nên sử dụng ở những bệnh nhân khởi phát hội chứng tim thận.
Các chất ức chế kênh đồng vận chuyển Natri Glucose (SGLT- 2i) và chất chủ vận thụ thể peptide-1 giống glucagon SGLT-2i đã được chứng minh là cải thiện kết quả tim mạch trong bệnh nhân đái tháo đường týp 2, CKD và HF mãn tính trong vô số thử nghiệm ngẫu nhiên có đối chứng; Tuy nhiên, việc sử dụng nó ở những bệnh nhân bị HF cấp tính làm tăng mối lo ngại về khả năng dẫn đến suy thận (thứ phát sau sự suy giảm eGFR ban đầu sau khi bắt đầu) ở những bệnh nhân có tình trạng thể tích dao động. Để đánh giá tính an toàn của thuốc trong điều trị suy tim cấp tính và bệnh nhân nội trú, SGLT2i, empagliflozin đã được đánh giá trong một thử nghiệm ngẫu nhiên có đối chứng trên bệnh nhân suy tim cấp tính (thử nghiệm EMPULSE) và mang lại lợi ích có ý nghĩa lâm sàng bao gồm tử vong do mọi nguyên nhân và các biến cố HF trong 90 ngày mà không tăng tỷ lệ mắc bệnh. của suy thận. Điều này đã được xác nhận thêm trong một phân tích tổng hợp trên ~1800 bệnh nhân với nguy cơ nhập viện do HF giảm và kết quả cải thiện mà không gây ra suy thận.86 Tương tự như vậy, các chất chủ vận GLP-1 đã được nghiên cứu trong một số kết cục tim mạch và một phân tích tổng hợp phân tích bảy thử nghiệm với tổng cộng ~56.000 bệnh nhân cho thấy tác dụng có lợi đối với kết cục tim mạch, tử vong và thận. Tuy nhiên, phần lớn các thử nghiệm này không cho thấy tỷ lệ nhập viện do HF giảm. Ngoài ra, chất chủ vận GLP-1 chưa được nghiên cứu ở bệnh nhân HF cấp tính, và do đó việc bắt đầu điều trị ở nhóm bệnh nhân này không được khuyến cáo.
Điều trị thay thế thận (RRT) trong CRS típ 1
RRT có một vai trò quan trọng để đạt được tình trạng giảm tải cho bệnh nhân mắc hội chứng tim thận cấp tính có đáp ứng dưới mức tối ưu điều trị bằng thuốc lợi tiểu hoặc xuát hiện kháng thuốc lợi tiểu. RRT cũng có thể được cần thiết để hỗ trợ chức năng thận ở những bệnh nhân phát triển oligo/ tổn thương thận vô niệu. Hiện không có bằng chứng cho thấy sự khác biệt đáng kể về tỷ lệ tử vong giữa các kỹ thuật RRT, bao gồm chạy thận nhân tạo (HD), RRT liên tục và thẩm phân phúc mạc. Trong khi thử nghiệm ELAIN, trong đó 40% bệnh nhân ICU được bao gồm có AKI sau phẫu thuật tim, cho thấy lợi ích sống sót khi bắt đầu RRT sớm (trong vòng 8 giờ sau khi chẩn đoán AKI giai đoạn 2 theo tiêu chí KDIGO), bằng chứng về thời gian bắt đầu RRT ở bệnh nhân với HF cấp tính không liên quan đến phẫu thuật tim còn thiếu. Các kỹ thuật siêu lọc liên tục hoạt động trên khái niệm loại bỏ chất lỏng từ không gian nội mạch và có thể bao gồm quá trình lọc máu liên tục ở chế độ động mạch-tĩnh mạch (CAVH) hoặc tĩnh mạch-tĩnh mạch (CVVH) ngoài siêu lọc liên tục chậm (SCUF) ở chế độ động mạch-tĩnh mạch hoặc tĩnh mạch-tĩnh mạch với tốc độ siêu lọc được xác định bởi tình huống lâm sàng.90 Các thử nghiệm trước đó đã cho kết quả tương phản với thử nghiệm UNLOAD91 cho thấy siêu lọc giảm cân nặng và chất lỏng cao hơn so với dùng thuốc lợi tiểu đường tĩnh mạch, trong khi đó CARRESS-HF cho thấy siêu lọc là liệu pháp kém hơn so với phác đồ điều trị dược lý từng bước đối với điểm kết thúc hai chiều của sự thay đổi creatinine như đã thảo luận trước đó. Việc sử dụng siêu lọc hoặc RRT không được sử dụng như một phương pháp điều trị chính cho bệnh nhân nhập viện với HF và thường là biện pháp cuối cùng khi các liệu pháp y tế thất bại. Hệ thống Aquadex FlexFlow (CHF Solutions, Minneapolis, MN) sử dụng liệu pháp aquapheresis như một phương pháp đơn giản hóa để siêu lọc ở bệnh nhân HF và có bằng chứng về tình trạng quá tải dịch khi sử dụng tĩnh mạch ngoại vi. Công nghệ này đã được nghiên cứu trong một thử nghiệm, AVOID-HF thu nhận 224 bệnh nhân và cho thấy xu hướng thời gian xảy ra biến cố suy tim lâu hơn trong vòng vài ngày và ít biến cố suy tim và suy tim hơn ở các nhóm siêu lọc, tuy nhiên thử nghiệm này đã bị các nhà tài trợ chấm dứt sớm và do đó bổ sung nghiên cứu được đảm bảo. Một thử nghiệm ngẫu nhiên có kiểm soát nhỏ gần đây cho thấy việc sử dụng thẩm phân phúc mạc trong CRS cấp tính loại 1 an toàn hơn và vượt trội so với liệu pháp siêu lọc để bảo tồn chức năng thận, cải thiện chức năng tim và giảm lượng dịch ròng.
CÁC TRỊ LIỆU KHÁC
Nước muối ưu trương (HS)
Natri huyết thanh đã được coi là đóng một vai trò trung tâm trong cân bằng nội môi thể tích và ở trạng thái phù nề, nó được coi là thủ phạm chính cho việc duy trì khối lượng và quá tải. Như vậy, qua thập kỷ qua, hạn chế natri là mục tiêu chính trong HF dân số; tuy nhiên, bằng chứng ngày càng tăng hiện chỉ ra phần nào tăng cường hoạt động thần kinh thể dịch ở những bệnh nhân này. Nó đã được bây giờ lưu ý rằng ở những bệnh nhân kháng thuốc lợi tiểu và ở những người có huyết áp thấp clorua huyết thanh, sử dụng nước muối ưu trương (HS) có thể cải thiện bài niệu, chức năng thận và kết quả lâm sàng khi dùng đồng thời với liều cao thuốc lợi tiểu quai. HS huy động dịch từ khoảng kẽ vào khoang nội mạch nhờ lực thẩm thấu và khôi phục thể tích nội mạch hiệu quả, tăng cường lưu lượng máu qua thận và cải thiện việc đưa thuốc lợi tiểu vào quai Henle. Quản lý HS đã được nghiên cứu trong một nghiên cứu hồi cứu trên 40 bệnh nhân mắc ADHF dai dẳng và có liên quan đến việc cải thiện các rối loạn chuyển hóa như nồng độ natri, clorua và creatinine, với hiệu quả lợi tiểu tăng lên, chất lỏng và giảm cân mà không có bất kỳ tín hiệu bất lợi nào về hô hấp hoặc thần kinh.
Vai trò của Cloride
Cloride ban đầu được cho là có vai trò thụ động trong cân bằng nội môi; trên thực tế có thể là động lực chính cho cân bằng nội môi chất lỏng và chất điện giải. Khái niệm này ra đời sau lần đầu tiên nghiên cứu của Grodin và cộng sự, trong đó lưu ý rằng mức độ cloride là một yếu tố dự đoán độc lập về tỷ lệ tử vong và có giá trị tiên đoán mạnh hơn so với natri huyết thanh. Điều độc đáo này của natri là thách thức hơn nữa trong các nghiên cứu khác nhau trong HF ổn định mãn tính nơi người ta lưu ý rằng mức độ clorua huyết thanh thấp có liên quan độc lập với tỷ lệ tử vong. Nếu những kết quả này được tính đến, có thể lưu ý rằng clorua trên thực tế có thể là mục tiêu điều trị cho các thử nghiệm HF trong tương lai. Một nghiên cứu thí điểm nhỏ đã sử dụng lysine chloride trong 10 bệnh nhân HF ổn định và đang dùng thuốc lợi tiểu mãn tính nhưng không khỏi ghi nhận bất kỳ sự gia tăng nào về hiệu quả lợi tiểu mặc dù có ghi nhận giảm về thể tích nội mạch (cô đặc máu) và giảm nồng độ NTpro BNP. Acetazolamid là một carbonic anhydrase chất ức chế có thể có ý nghĩa điều trị trong HF khi nó tăng lên nồng độ clo huyết thanh độc lập với nồng độ natri. Vai trò của nó là ghi nhận gần đây trong Diamox để tăng bài tiết nước tiểu của Natri: một nghiên cứu điều tra trong thử nghiệm HF sung huyết (DIURESISCHF), trong đó bệnh nhân mắc HF cấp tính được chọn ngẫu nhiên nhận acetazolamide cùng với liều thuốc lợi tiểu quai thấp hơn đã trải qua bài tiết natri qua nước tiểu và thông mũi tương tự như những người chỉ dùng thuốc lợi tiểu quai liều cao, do đó cho thấy “hiệu quả lợi tiểu quai tăng lên.”100 Hơn nữa, thử nghiệm ADVOR được công bố gần đây cho thấy rằng việc bổ sung acetolazamide so với thuốc lợi tiểu quai tiêu chuẩn dẫn đến lợi tiểu và thông mũi hiệu quả hơn ở bệnh nhân HF cấp tính hơn nữa làm nổi bật vai trò có thể của họ ở những bệnh nhân này.
KẾT LUẬN
AKI thường gặp ở bệnh nhân suy tim cấp tính và có liên quan với tỷ lệ mắc bệnh và tử vong đáng kể. Hiện nay đã có đủ bằng chứng cho thấy tắc nghẽn tĩnh mạch thận dường như là cơ chế chính cho sự phát triển của CRS típ 1. Các phương pháp hiện có để đánh giá chức năng thận không tính đến mức độ tắc nghẽn hoặc tưới máu, và các dấu ấn sinh học được sử dụng để phân tích rối loạn chức năng thận và ống thận có vai trò tiềm năng trong việc xác định AKI ở bệnh nhân tăng thể tích tuần hoàn/suy tim mất bù. Mục tiêu của liệu pháp nên là điều trị bệnh chứ không phải các dấu ấn sinh học và các chiến lược để tối ưu hóa tình trạng dịch và huyết động giúp bảo vệ cơ quan kép cần được thực hiện. RRT có thể tạm thời cần thiết để hỗ trợ chức năng thận. Tuy nhiên thời điểm tốt nhất để bắt đầu RRT và phương thức tốt nhất trong CRS típ 1 vẫn chưa được xác định.
Nguồn: Acute Cardiorenal Syndrome: An Update. Cardiology in Review:10.1097/CRD.0000000000000532, March 08, 2023.
- 17/09/2023 09:43 - Vai trò của Magiê trong ICU
- 17/09/2023 09:18 - Các khuyến cáo hiện nay và tiến bộ gần đây về Tiêm…
- 16/09/2023 09:31 - Ứng dụng lâm sàng của chọc hút tế bào bằng kim nhỏ…
- 13/09/2023 14:12 - Các loại thuốc thường dùng sau khi nối lại ngón ta…
- 29/08/2023 07:38 - Can thiệp ngoại khoa trong điều trị áp xe gan: Chọ…
- 14/08/2023 19:33 - Eras trong phẫu thuật Thay khớp háng và thay khớp …
- 12/08/2023 11:11 - Điểm lại vấn đề: huyết khối tĩnh mạch sâu với thời…
- 30/07/2023 09:48 - Ngất do phản xạ
- 25/07/2023 10:14 - Thuốc lá và gây mê: cai thuốc lá chu phẫu và vai t…
- 23/07/2023 08:41 - Huyết tắc stent trong can thiệp động mạch vành qua…








