Bs. Phạm Thị Ny Na - Khoa Nội thận Nội tiết
GIỚI THIỆU
Viêm gan virus C (HCV) là bệnh nhiễm siêu vi mạn tính phổ biến nhất, ảnh hưởng đến 71 triệu người trên toàn thế giới. HCV là một loại virus ribonucleic acid (RNA) đơn chuỗi thuộc họ flavivirus, với sự sắp xếp đa dạng trình tự, được phân loại thành sáu kiểu gen. Nhiễm HCV cấp tính thường không có triệu chứng hoặc có thể gây ra các triệu chứng giống cúm và hiếm khi vàng da. Khoảng 20% những người bị nhiễm sẽ có phản ứng miễn dịch giúp loại bỏ virus thành công, trong khi 80% còn lại bị nhiễm RNA HCV mạn tính tăng cao kéo dài dẫn đến viêm gan mạn tính. Sau 20 – 30 năm bị nhiễm, bệnh nhân có thể bị xơ gan, có thể dẫn đến nhu cầu ghép gan, ung thư tế bào gan hoặc tử vong.
HCV VÀ BỆNH THẬN MẠN TÍNH
HCV cũng có thể dẫn đến hội chững cryoglobulin máu hỗn hợp, là một bệnh viêm mạch hệ thống ảnh hưởng đến 2% bệnh nhân bị nhiễm HCV, với các biểu hiện bao gồm ban xuất huyết sờ được, viêm khớp, viêm thần kinh. viêm cầu thận. Viêm cầu thận do cryoglobulin máu điển hình có tổn thương màng tế bào qua trung gian phức hợp miễn dịch do sự lắng đọng của phức hợp miễn dịch ở tế bào mesangial và dưới nội mô, dẫn đến tăng sinh tế bào tại cầu thận, dày màng đáy cầu thận và xuất hiện dấu “viền đôi”. Điều trị nhiễm HCV làm thuyên giảm viêm cầu thận do cryoglobulin máu ở phần lớn bệnh nhân, tuy nhiên, bệnh nhân bị viêm cầu thận tiến triển nhanh hoặc hội chứng thận hư thường cần điều trị ức chế miễn dịch trước để kiểm soát các biểu hiện nghiêm trọng. Trong khi các bệnh cầu thận khác, bao gồm bệnh cầu thận tơ huyết và dạng miễn dịch, bệnh thận màng và bệnh thận IgA, có liên quan đến nhiễm HCV mạn tính, điều này có thể là ngẫu nhiên. Ở cấp độ dân số, nhiễm HCV có liên quan đến tăng tỷ lệ mắc bệnh thận mạn tính (CKD) và tăng tốc độ tiến triển thành bệnh thận giai đoạn cuối (ESRD). Các cơ chế giải thích phát hiện này bao gồm khả năng của HCV thúc đẩy viêm hệ thống và làm nặng thêm xơ vữa động mạch và đề kháng insulin, dẫn đến sự lắng đọng phức hợp miễn dịch ở thận của những người bị nhiễm trùng mạn tính kéo dài.
HCV VÀ ESRD
Tần suất nhiễm HCV ở những bệnh nhân suy thận mạn giai đoạn cuối chạy thận nhân tạo dao động từ 3 đến 70% tùy theo quốc gia. Tất cả các bệnh nhân chạy thận đều được tầm soát HCV bằng xét nghiệm kháng thể hoặc HCVRNA (tải lượng virus) khi bắt đầu lọc máu và mỗi 6 tháng . Một khi phát hiện có kháng thể HCV, cần định lượng tải lượng virus HCVARN để xác định tình trạng hoạt động của virus.. Bệnh nhân chạy thận bị nhiễm HCV có nguy cơ tử vong tăng 15 - 34% so với những bệnh nhân không có HCV. Một phân tích mới cũng chỉ ra rằng nhiễm HCV cũng liên quan đến tỷ lệ nhập viện cao hơn, nhu cầu truyền máu nhiều hơn và chất lượng cuộc sống thấp hơn. Ở giai đoạn sau ghép thận, HCV có liên quan đến tỷ lệ thải ghép cấp tính cao, đái tháo đường mới khởi phát, bệnh cầu thận ghép và viêm cầu thận thứ phát, những phân tích tổng hợp đã chứng minh nhiễm HCV liên quan với 1,56 lần nguy cơ mất mảnh ghép và 1,79 lần nguy cơ tử vong so với những bệnh nhân ghép thận không nhiễm.
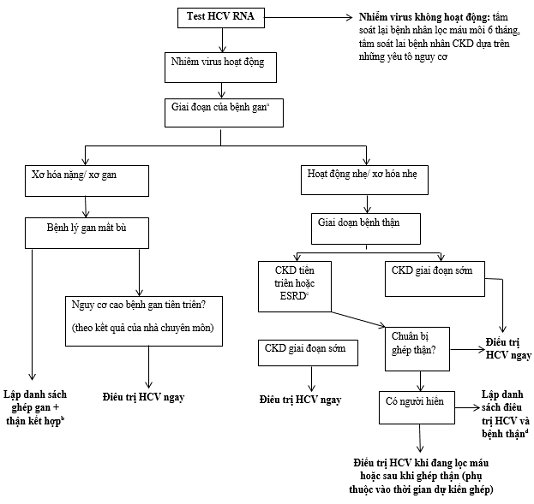
Thuật toán đối với bệnh nhân CKD hoặc ESRD có antiHCV dương tính. Bệnh nhân có antiHCV dương tính và tải lượng virus âm tính nên được tầm soát HCV RNA; antiHCV vẫn dương tính suốt đời. Các yếu tố nguy cơ khi có HCV là chạy thận nhân tạo, dùng thuốc đường tĩnh mạch, xăm hình, tù nhân, nam giới quan hệ tình dục với người nam được biết có nhiễm HCV. aFibroscan là tiêu chuẩn hiện tại trong phân loại các giai đoạn bệnh gan; sinh thiết gan có thể cần thiết nếu cần biết rõ nguyên nhân bệnh gan hoặc nếu các test không xâm lấn không tương đồng nhau. bMỗi hướng dẫn hiện tại của quốc gia/ khu vực trong ghép đồng thời gan và thận. cCắt bỏ GFR trong xác định bệnh nhân nào không nên được điều trị duy trì phụ thuộc vào khả năng cần một người hiến đã chết trong 1-2 năm tiếp theo và mức độ nghiêm trọng của bệnh gan. dỞ các quốc gia có người hiến bị nhiễm HCV phổ biến và thường bị loại bỏ, hầu hết những người ghép mà không có người hiến còn sống sẽ được nhận được một quả thận của người hiến đã chết dương tính với HCV để rút ngắn thời gian chờ ghép. Một số bệnh nhân có thể mong muốn điều trị trong khi chạy thận, điều này nên được thảo luận với trung tâm cấy ghép. Ở những nơi trên thế giới mà tình trạng nhiễm HCV không ảnh hưởng đến thời gian chờ đợi để ghép thận, bệnh nhân nên được điều trị nhiễm HCV trong khi họ đang chạy thận nhân tạo.
ĐIỀU TRỊ NHIỄM HCV
Trước đây, nhiễm HCV được điều trị bằng interferon-a và ribavirin. Những loại thuốc này dung nạp kém và không hiệu quả ở hầu hết bệnh nhân, do đó chỉ có 1% bệnh nhân chạy thận được điều trị HCV. Các liệu pháp chống virus tác động trực tiếp (DAAs) đã cách mạng hóa trong điều trị HCV, biến nó thành một căn bệnh có thể chữa được. Cách tiếp cận chung là nhắm vào nhiều thành phần của bộ máy sao chép virus với các thuốc từ hai loại DAA trở lên và ức chế chúng trong 8 – 24 tuần. Điều này là đủ để đạt được một phương pháp chữa trị, được định nghĩa là đáp ứng virus được duy trì ở 12 tuần (SVR12), trong đại đa số (> 95%) bệnh nhân. Các liệu pháp Pan-genotypic có thể điều trị hiệu quả tất cả các kiểu gen virus chính gần đây đã được phê duyệt bởi Cục Quản lý Dược và thực phẩm Mỹ. Ngay cả số ít bệnh nhân thất bại với DAAs cũng có thể được điều trị lại bằng cách kết hợp nhiều loại thuốc mới khác nhau. Các hướng dẫn thực hành lâm sàng được công bố gần đây từ Hiệp hội Nghiên cứu về Gan và HCV, một trang web có hướng dẫn chung về điều trị HCV của Hiệp hội nghiên cứu bệnh gan và bệnh truyền nhiễm và bệnh truyền nhiễm Hoa Kỳ, là nguồn kê đơn cực kỳ giá trị.
Các phương pháp điều trị được khuyến cáo hiện nay cho bệnh nhân CKD tiến triển hoặc ESRD là elbasvir và grazoprevir, tức là điều trị nhiễm genotype 1 hoặc 4, hoặc glecaprevir và pibrentasvir – điều trị tất cả các genotype của HCV; tính an toàn và hiệu quả của những sự kết hợp này đã được nghiên cứu trên các thử nghiệm lâm sàng ở bệnh nhân ESRD. Sofosbuvir, một chất ức chế polymerase NS5B thường được kê đơn để điều trị HCV, giới hạn trên thận và không được dùng cho những người có eGFR <30m phút/1,73m2. Tuy nhiên, sử dụng không đúng cách sofosbuvir trong suy thận tiến triển đã được báo cáo. Một phân tích tổng hợp gần đây tóm tắt việc sử dụng DAA trong suy thận tiến triển đã chứng minh thành công về mặt virus học tuyệt vời với điều trị dựa trên sofosbuvir (89% được chữa khỏi) và hồ sơ an toàn hợp lý. Sofosbuvir có thể được sử dụng off-label (dùng thuốc ngoài những chỉ định được ghi trong tờ hướng dẫn) theo hướng dẫn của bác sĩ chuyên khoa để điều trị HCV ở những bệnh nhân xơ gan mất bù. Nguy cơ tái hoạt động của virus viêm gan B (HBV) trong khi điều trị DAA ở những bệnh nhân HBsAg dương tính. Những người có HBsAg dương tính đáp ứng các tiêu chí điều trị kháng virus HBV nên bắt đầu điều trị trước khi bắt đầu điều trị HCV. Nếu chúng không đủ tiêu chuẩn điều trị HBV, nồng độ HBV DNA nên được theo dõi hàng tháng trong suốt và tối đa 3 tháng sau liệu trình DAA bởi vì nguy cơ điều trị HCV có thể gây tái hoạt HBV. Ở những bệnh nhân có kết quả dương tính với kháng thể lõi HBV đơn độc, nguy cơ tái hoạt động HBV là rất hiếm, nhưng khi có tăng bất kỳ kết quả xét nghiêm chức năng gan nào, nên đánh giá nhanh chóng HBsAg và HBV deoxyribonucleic (DNA).
THỜI GIAN ĐIỀU TRỊ HCV TRONG BỆNH NHÂN CHUẨN BỊ GHÉP THẬN
Ngày càng có nhiều dữ liệu cho thấy DAAs an toàn và hiệu quả sau ghép thận mà không làm tăng nguy cơ thải ghép cấp tính. Do đó, tình trạng trong danh sách chờ ghép tạng của bệnh nhân ảnh hưởng đến thời gian điều trị. Ở vài nơi trên thế giới, người hiến tạng bị nhiễm HCV khá phổ biến và thường được loại trừ, chẳng hạn như Hoa Kỳ, một bệnh nhân còn đang nhiễm HCV trong danh sách chờ ghép, cho phép được ghép từ người hiến bị nhiễm HCV có thể rút ngắn đáng kể thời gian chờ ghép. Tại Hoa Kỳ, do dịch opioid, những người hiến bị nhiễm HCV thường trẻ hơn và ít có bệnh kèm, tuy nhiên, ở châu Âu, người hiến dùng thuốc quá liều chỉ chiếm một phần nhỏ trong số những người hiến, do đó việc điều trị HCV cho bệnh nhân ESRD không nên trì hoãn. Tại Hoa Kỳ, việc ghép thận bị nhiễm HCV vào người nhận trong danh sách chờ không bị nhiễm HCV, sau đó là liệu pháp DAA ngay lập tức để ngăn ngừa lây nhiễm HCV đang được tích cực thăm dò để tăng nhóm người hiến thận bị nhiễm và giảm loại bỏ người hiến thận khỏe mạnh bị nhiễm HCV. Cho đến nay, điều này đã được thực hiện thành công ở 20 bệnh nhân.
KẾT LUẬN
HCV thường gặp ở bệnh nhân CKD chưa lọc máu, ESRD và ghép thận và ảnh hưởng đến tiên lượng lâm sàng ở những bệnh này. Tất cả các kiểu gen của HCV hiện có thể chữa được với DAAs từ 8 đến 24 tuần, được dung nạp rất tốt và hiện có các lựa chọn điều trị đơn giản cho tất cả bệnh nhân chạy thận nhân tạo. Cần thêm dữ liệu để xác định hiệu quả của liệu pháp DAA đối với tiên lượng ở bệnh nhân CKD, ESRD và những người đã qua ghép thận.
Tài liệu tham khảo: MeghanE.Sise, Hepatitis C virus infection and the kidney, Oxford University Press on behalf of ERA-EDTA, 2018.
- 25/04/2019 21:00 - Viêm dạ dày tự miễn
- 20/04/2019 10:56 - Ascorbic acid, corticosteroids và thiamine trong n…
- 19/04/2019 19:00 - Điều trị nhiễm khuẩn huyết liên quan đến đường tru…
- 18/04/2019 10:01 - Thuốc vận mạch phổ rộng: một cách tiếp cận mới để …
- 09/04/2019 11:32 - Misoprostol trong điều trị thai ngưng tiến triển t…
- 03/04/2019 20:32 - Băng huyết sau sinh
- 28/03/2019 11:33 - Ngừng tim
- 28/03/2019 11:22 - Cập nhật xử trí xuất huyết tiêu hóa dưới cấp tính
- 02/03/2019 08:51 - Khiếm khuyết men chuyển đổi Angiotensin trong sốc:…
- 20/02/2019 11:33 - Ngộ độc thuốc tê (Local anesthesia systemic toxici…