Bs Lê Văn Tuấn -
Biến chứng huyết khối và rối loạn đông máu thường xuyên xảy ra ở COVID-19. Tuy nhiên, các đặc điểm của rối loạn đông máu liên quan đến COVID-19 (CAC) khác biệt với các đặc điểm của rối loạn đông máu do nhiễm trùng huyết do vi khuẩn (SIC) và đông máu nội mạch lan tỏa (DIC); với CAC thường cho thấy nồng độ D-dimer và fibrinogen tăng lên nhưng ban đầu rất nhỏ, bất thường về thời gian prothrombin và số lượng tiểu cầu. Huyết khối tĩnh mạch và huyết khối động mạch thường gặp hơn ở CAC so với SIC/DIC. Các đặc điểm lâm sàng và xét nghiệm của CAC phần nào trùng lặp với hội chứng thực bào máu, hội chứng kháng phospholipid và bệnh vi mạch huyết khối. Chúng tôi tóm tắt các đặc điểm chính của các loại rối loạn đông máu đại diện, thảo luận về những điểm giống và khác nhau để xác định đặc tính riêng của CAC.
Giới thiệu
Tỷ lệ tử vong cao và mối liên quan của nó với các bệnh huyết khối tắc mạch ở COVID-19 ngày càng thu hút sự chú ý. D-dimer đã được báo cáo nhiều lần là một dấu ấn sinh học hữu ích liên quan đến mức độ nghiêm trọng của bệnh và là một yếu tố dự báo các kết cục bất lợi. Tỷ lệ cao huyết khối tĩnh mạch (VTE) và tầm quan trọng của việc điều trị dự phòng huyết khối chống đông được nêu trong các tài liệu hướng dẫn và được hỗ trợ bởi các phát hiện khám nghiệm tử thi liên tiếp ghi nhận huyết khối tĩnh mạch sâu thường xuyên ở 7 trong số 12 bệnh nhân COVID-19 (58%) có biến chứng phổi, thuyên tắc mạch ở 4 bệnh nhân (33%). Tỷ lệ tăng huyết khối động mạch như đột quỵ và các hội chứng mạch vành cấp tính cũng đã được báo cáo trong COVID-19. Hiệu quả của việc sử dụng thuốc chống đông máu dự phòng và điều trị trong bối cảnh này còn nhiều tranh cãi. Mô tả ban đầu tại Vũ Hán báo cáo tỷ lệ tử vong thấp hơn ở những bệnh nhân được điều trị bằng heparin với nồng độ D-dimer trên 3,0 μg/mL (32,8% so với 52,4% không được điều trị, P = 0,017) hoặc rối loạn đông máu do nhiễm trùng huyết (SIC) (40,0% so với 64,2% không đã xử lý, P = 0,029). Trong một nghiên cứu khác, Paranjpe và CS. đã phân tích 2773 bệnh nhân COVID-19 trong đó chỉ có 28% được điều trị bằng thuốc chống đông máu; ở những bệnh nhân cần thở máy ( n = 395), tỷ lệ tử vong khi nhập viện thấp hơn ở những bệnh nhân được dùng kháng đông toàn thân là 29,1% với thời gian sống thêm trung bình là 21 ngày so với tỷ lệ tử vong là 62,7% và thời gian sống thêm trung bình là 9 ngày ở những bệnh nhân không được điều trị bằng kháng đông. Bất chấp dữ liệu hồi cứu, báo cáo nhấn mạnh vai trò của khả năng tăng đông trong COVID-19 và vai trò của chống đông. Tuy nhiên, sinh lý bệnh của rối loạn đông máu liên quan đến COVID-19 (CAC) rất phức tạp và có thể khác biệt theo những cách quan trọng so với cơ chế tiêu chuẩn của huyết khối được báo cáo ở những bệnh nhân nặng. Tổng quan này sẽ so sánh và đối chiếu các loại rối loạn đông máu có đặc điểm khác nhau với CAC (Bảng 1 ).
Bảng 1 Sự giống nhau và khác nhau trong dữ liệu huyết khối và xét nghiệm giữa COVID-19 và các bệnh khác
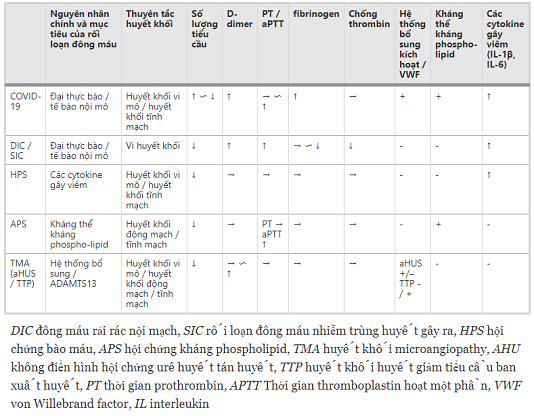
1. Rối loạn đông máu do nhiễm trùng huyết (SIC) và đông máu nội mạch lan tỏa (DIC)
Sinh lý bệnh của SIC và đông máu nội mạch lan tỏa (DIC) đã được nghiên cứu rộng rãi. Vì “viêm” và “đông máu” là những từ khóa phổ biến trong SIC / DIC và CAC, nên sẽ hữu ích khi xem xét các nghiên cứu trước đây về SIC / DIC. Cơ chế của các phản ứng đông máu trong nhiễm trùng huyết do vi khuẩn rất phức tạp và nhiều yếu tố khác nhau, bao gồm các mẫu phân tử liên quan đến mầm bệnh (PAMP) và các mẫu phân tử liên quan đến tổn thương có nguồn gốc từ vật chủ (DAMP), được biết là kích hoạt các phản ứng tiền viêm và kích hoạt đông máu toàn thân (Hình.1). Vì viêm và đông máu đều là cơ chế bảo vệ vật chủ cần thiết nên các phản ứng tăng tương ứng với mức độ nghiêm trọng của bệnh và có thể gây thương tích cho vật chủ. Cơ chế bảo vệ vật chủ bao gồm các cytokine tiền viêm như interleukin (IL) -1β, IL-6, yếu tố hoại tử khối u-α (TNFα), và các protein hệ thống bổ thể, tất cả đều có thể gây ra rối loạn đông máu. Ngoài ra, yếu tố mô biểu hiện trên bạch cầu đơn nhân/đại thực bào, hoạt hóa bạch cầu trung tính và bẫy ngoại bào bạch cầu trung tính (NET) tạo ra sự hoạt hóa huyết khối. Phản ứng viêm huyết khối này, cùng với các túi ngoại bào, gây ra tổn thương nội mô làm tăng thêm quá trình tạo thrombin. Trong SIC / DIC, quá trình tiêu sợi huyết thường bị ức chế do sản xuất quá mức chất ức chế hoạt hóa plasminogen-1 (PAI-1), với sự hình thành cục máu đông tiến triển của fibrin trong vi tuần hoàn mô dẫn đến rối loạn chức năng cơ quan. Để phát hiện loại rối loạn đông máu này, giảm số lượng tiểu cầu và tăng thời gian prothrombin (PT) - hai thông số phòng thí nghiệm được sử dụng trong thang điểm SIC - là những chỉ số hữu ích nhất. Thiếu sự gia tăng nồng độ D-dimer với mức độ nghiêm trọng của SIC / DIC ngày càng tăng do ức chế quá trình tiêu sợi huyết, còn được gọi là ngừng tiêu sợi huyết. Trong COVID-19, mức D-dimer thường cao và thường lớn hơn năm lần giới hạn trên của mức bình thường. Ngoài ra, trong SIC / DIC, các protein chống đông máu như antithrombin giảm đáng kể vì tăng tính thấm thành mạch và các cơ chế khác.
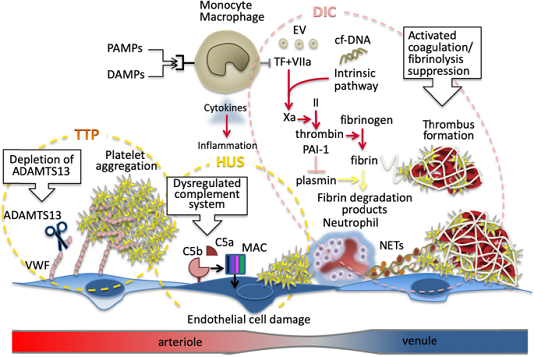
Hình 1
Hình thành huyết khối trong đông máu nội mạch lan tỏa, ban xuất huyết giảm tiểu cầu huyết khối và hội chứng urê huyết tán huyết. Trong nhiễm trùng huyết do vi khuẩn, các tế bào miễn dịch như bạch cầu đơn nhân và đại thực bào được kích hoạt bởi các mẫu phân tử liên quan đến mầm bệnh (PAMP) và các mẫu phân tử liên quan đến tổn thương có nguồn gốc từ vật chủ (DAMP). Các tế bào miễn dịch khởi động quá trình đông máu thông qua biểu hiện yếu tố mô (TF) và giải phóng các túi ngoại bào (EV). Các bạch cầu trung tính hoạt hóa và bẫy ngoại bào bạch cầu trung tính (NET) cũng tham gia vào quá trình đông máu. Sự phân hủy fibrin, sản phẩm cuối cùng của quá trình hoạt hóa đông máu, bị ngăn chặn bởi mức độ tăng của chất ức chế hoạt hóa plasminogen-1 (PAI-1). Trong ban xuất huyết giảm tiểu cầu huyết khối (TTP), tăng cao đa lượng yếu tố von Willebrand (VWF) do kháng thể ant-ADAMTS13 gây ra kích thích kết tập tiểu cầu. Trong hội chứng urê huyết tán huyết (HUS), hệ thống bổ thể bị rối loạn điều hòa và sản phẩm cuối cùng của nó, protein tấn công màng (MAC), làm tổn thương tế bào nội mô mạch máu và bắt đầu hình thành cục máu đông
Trong trường hợp CAC, những thay đổi về dấu ấn sinh học đông máu khác tương đối nhỏ và những bất thường ít gặp hơn. Guan và cộng sự. báo cáo trên 1000 bệnh nhân và tìm thấy số lượng tiểu cầu trung bình là 168 × 10 9 / L ở tất cả các bệnh nhân, nhưng chỉ 137,5 × 10 9/ L (trung vị) ở phân nhóm bệnh nhân mắc bệnh hô hấp nặng (tất cả dữ liệu đại diện cho các giá trị thu được khi nhập viện). Họ cũng báo cáo rằng mức D-dimer bất thường đã được quan sát thấy khi nhập viện ở ít hơn một nửa số bệnh nhân. Một báo cáo khác từ Trung Quốc cũng lưu ý rằng số lượng tiểu cầu nhập viện thấp hơn ở những người không sống sót so với những người sống sót (giá trị trung bình, 122 so với 178 × 10 9/L, tương ứng). Giá trị D-dimer trung bình là 2,03 μg/mL trong mọi trường hợp, nhưng ở những người không sống sót giá trị này là 4,39 μg/mL, PT tương đối bình thường (12,6 giây). Kết quả là tỷ lệ mắc DIC ở COVID-19 thấp và dưới 1% ngay cả trong những trường hợp nặng. Trong một nghiên cứu khác, Tang và CS. báo cáo rằng 16 trong số 183 trường hợp (8,7%) đáp ứng các tiêu chuẩn DIC của Hiệp hội Quốc tế về Huyết khối và Cân bằng huyết khối (ISTH), tỷ lệ mắc thấp hơn so với nhiễm trùng huyết khi DIC xảy ra trong khoảng 30% trường hợp; hơn nữa, không thể loại trừ khả năng nhiễm trùng huyết do vi khuẩn bội nhiễm, chứ không phải là CIVID-19 tiến triển trên mỗi trường hợp, để tiến triển thành DIC.
Rối loạn đông máu tiêu thụ là một đặc điểm điển hình trong SIC / DIC; tuy nhiên, loại rối loạn đông máu đó thường không gặp ở COVID-19 trong giai đoạn đầu của nó. IL-1β và IL-6 được biết là gây tăng tiểu cầu và tăng fibrin trong máu, và tình trạng viêm kéo dài có thể kích thích sản xuất các yếu tố này. Ngoài ra, tình trạng viêm và đông máu khu trú trong phổi ở giai đoạn đầu nhưng với sự tiến triển của bệnh, tình trạng tăng đông trở nên toàn thân và tiến tới SIC / DIC. Sự tăng D-dimer không khớp được giải thích là do sự điều hòa của quá trình phân hủy fibrin cục bộ trong phế nang bởi chất hoạt hóa plasminogen loại urokinase (u-PA) được giải phóng từ đại thực bào phế nang. Ngoài ra, sự lây nhiễm trực tiếp của các tế bào nội mô bởi vi rút (một cơ chế khá đặc hiệu đối với coronavirus thông qua sự xâm nhập tế bào của chúng thông qua ACE2 (men chuyển 2, thụ thể cho SARS-CoV-2), được biểu hiện nhiều trên nội mô) giải phóng một lượng lớn các chất hoạt hóa plasminogen.
Với sự gia tăng mức độ nghiêm trọng của bệnh, có một sự thay đổi chất đông máu với sự tăng tốc hình thành fibrin được tạo ra bởi mức độ fibrinogen tăng và các tiểu cầu hoạt hóa. Sự phân hủy fibrin bị ức chế bởi giải phóng PAI-1 làm tăng tốc độ hình thành cục máu đông trong mao mạch phổi. Trong khi ACE2 giúp làm trung gian các đặc tính chống đông máu của nội mô mạch máu ở trạng thái khỏe mạnh, sự gắn kết của SARS-CoV-2 với ACE2 làm trầm trọng thêm tổn thương tế bào, điều chỉnh biểu hiện yếu tố mô và điều hòa hệ thống protein C (Hình 2). Trong tình huống này, có hoặc không có các biến chứng thứ phát như thiếu oxy mô và nhiễm trùng đồng thời, rối loạn đông máu và các biến cố huyết khối dễ xảy ra.

Hình 2
Sự hình thành huyết khối trong COVID-19. Ở tình trạng khỏe mạnh, enzym chuyển đổi angiotensin 2 (ACE2) chuyển đổi angiotensin II thành angiotensin 1–7, kích thích tế bào nội mô sản xuất nitric oxide (NO). NO giúp giãn mạch và ức chế kết tập tiểu cầu. Trong COVID-19, SARS-CoV-2 chiếm ACE2 và mức angiotensin II tăng, dẫn đến co mạch và giảm lưu lượng máu. Yếu tố Von Willebrand (VWF) dự trữ trong cơ thể Weibel Palade được giải phóng vào hệ tuần hoàn, thúc đẩy sự hình thành cục máu đông. Nồng độ ADAMTS13 giảm (không được báo cáo trong COVID-19) có thể góp phần hình thành huyết khối trong mạch
2. Hội chứng thực bào máu (HPS - Hemophagocytic syndrome) / Hội chứng hoạt hóa đại thực bào (HLH - hemophagocytic lymphohistiocytosis)
Hội chứng thực bào máu (HPS) hoặc Hội chứng hoạt hóa đại thực bào (HLH) là một hội chứng siêu viêm đặc trưng bởi sự hoạt hóa quá mức của các tế bào miễn dịch như đại thực bào, tế bào tiêu diệt tự nhiên và tế bào T gây độc tế bào. HPS/HLH có được là do một lượng lớn các cytokine tiền viêm (TNFα, interferon-γ, IL-1, IL-2 và IL-6) được giải phóng từ các đại thực bào và tế bào lympho được kích hoạt thứ phát sau các tác nhân khác nhau bao gồm cả nhiễm virus. Chẩn đoán dựa trên năm tiêu chí (sốt, lách to, giảm số lượng ở hai dòng tế bào, tăng triglycerid máu và / hoặc giảm fibrin máu, và tăng thực bào máu). Gần đây, ba tiêu chí bổ sung đã được đưa ra bao gồm hoạt động tế bào sát thủ tự nhiên thấp/không có, tăng kali máu và mức độ thụ thể interleukin-2 hòa tan cao. Mặc dù có một số điểm tương đồng giữa HPS/HLH và CAC chẳng hạn như sự phát triển của "cơn bão cytokine" trong COVID-19, các phát hiện lâm sàng và xét nghiệm về HPS/HLH điển hình không phổ biến ở COVID-19 ngoại trừ sốt và tăng kali huyết, với ferritin mức COVID-19 thường không đạt đến mức cực cao thường thấy trong HPS/HLH. Một nghiên cứu hồi cứu, đa trung tâm gần đây về bệnh nhân COVID-19 báo cáo mức ferritin tăng cao ở những người không sống sót so với những người sống sót (1297,6 ng/mL so với 614,0 ng/mL, P <0,01) cũng như đối với IL-6 (11,4 ng / mL so với 6,8 ng/mL, P <0,0001). Điều trị HPS / HLH đòi hỏi phải giải quyết nguyên nhân nhiễm trùng cộng với các phương pháp điều trị ức chế miễn dịch bằng corticosteroid và/hoặc hóa trị liệu chống ung thư đối với bệnh khó chữa. Trong COVID-19, tế bào máu trên sinh thiết tủy xương không được báo cáo; việc sử dụng hóa trị liệu không được khuyến khích. Trái ngược với HPS / HLH, tổn thương phổi nặng và rối loạn đông máu là những đặc điểm nổi trội của COVID-19. Nhiễm SARS-CoV-2 trực tiếp trong tế bào biểu mô phổi, sau đó là tổn thương tế bào nội mô mao mạch phổi, và lắng đọng fibrin tiếp theo với sự phân hủy fibrin được điều chỉnh bởi u-PA trong phế nang, có thể góp phần vào sự khác biệt giữa COVID-19 và HPS/HLH. Dựa trên lý thuyết tăng tế bào máu, liệu pháp kháng cytokine có thể có một vai trò quan trọng đối với COVID-19. Tuy nhiên, corticosteroid được sử dụng cho HPS/HLH không cải thiện kết cục ở bệnh nhân hội chứng hô hấp cấp tính nặng (SARS) và hội chứng hô hấp Trung Đông (MERS) và làm chậm thanh thải virus. Mặc dù nghiên cứu đang được tiến hành, hiện tại không có bằng chứng chắc chắn nào ủng hộ việc sử dụng corticosteroid để điều trị COVID-19.
3. Hội chứng kháng phospholipid (APS - Antiphospholipid syndrome)
Đột quỵ huyết khối, được báo cáo ngay cả ở những bệnh nhân trẻ tuổi, là một biến chứng nghiêm trọng của COVID-19, với ý nghĩa lâm sàng của sự hiện diện của các kháng thể kháng phospholipid chưa được biết. Hội chứng kháng phospholipid thứ phát (APS) là một bệnh huyết khối tự miễn mắc phải được xác định bởi sự phát triển của huyết khối động mạch và tĩnh mạch với sự hiện diện của kháng thể kháng phospholipid. Kháng thể kháng phospholipid, tức là thuốc chống đông máu lupus, khángardiolipin và kháng β 2kháng thể -glycoprotein (GP) I, gây giảm tiểu cầu và kéo dài thời gian hoạt hóa thromboplastin một phần (aPTT), và những phát hiện này thường là manh mối cho APS. Mặc dù tổn thương phổi không phổ biến trong APS, nhưng hội chứng kháng phospholipid (CAPS), một biến thể hiếm gặp nhưng gây tử vong cao, có thể dẫn đến rối loạn chức năng đa cơ quan, bao gồm tổn thương phổi cấp tính, và nghi ngờ sự tham gia của hệ thống bổ thể quá kích hoạt. Trong khi đó, chiến lược điều trị để ngăn ngừa huyết khối trong APS có thể bao gồm liệu pháp chống kết hợp chống kết tập tiểu cầu và chống đông máu, lợi ích của cách tiếp cận tương tự là thêm chất kháng tiểu cầu vào liều điều trị của heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp (LMWH) ở bệnh nhân COVID-19 chưa được biết và có thể làm tăng nguy cơ chảy máu; các thử nghiệm ngẫu nhiên có đối chứng đang giải quyết câu hỏi trong COVID-19. Ngoài liệu pháp chống đông máu, glucocorticoid, và trao đổi huyết tương và / hoặc globulin miễn dịch tiêm tĩnh mạch, được sử dụng để điều trị CAPS. Liệu pháp huyết tương hồi phục đang được phát triển cho COVID-19, nhưng việc sử dụng các globulin miễn dịch tiêm tĩnh mạch vẫn chưa được nghiên cứu.
Escher và cộng sự. đã báo cáo một trường hợp COVID-19 thú vị nhập viện với tình trạng tâm thần thay đổi, sau đó là suy hô hấp và suy thận. Bệnh nhân có biểu hiện tăng cao kháng thể khángardiolipin và kháng thể kháng β2-GP I IgM đồng thời với nồng độ yếu tố Von Willebrand (VWF) và yếu tố VIII tăng rõ rệt. Bệnh nhân ban đầu được điều trị bằng LMWH dự phòng, nhưng với những bất thường tiến triển ở các dấu ấn đông máu, thuốc kháng đông được chuyển sang dùng heparin không phân đoạn liều điều trị, với sự cải thiện về mặt lâm sàng. Mặc dù ý nghĩa tiên lượng và điều trị của kháng thể APS và VWF tăng cao trong COVID-19 vẫn chưa được biết và các kháng thể IgM thường không di truyền bệnh trong APS, các tác giả cho rằng hồ sơ phòng thí nghiệm bất thường như vậy gợi ý vai trò khả dĩ đối với kháng đông liều điều trị.
4. Bệnh vi mạch huyết khối (TMA - Thrombotic microangiopathy)
Bệnh vi mạch huyết khối (TMA) là một thực thể lâm sàng bao gồm ban xuất huyết giảm tiểu cầu huyết khối (TTP), hội chứng urê huyết tán huyết (HUS) và TMA thứ phát. TMA được đặc trưng bởi sự hình thành huyết khối trong vi mạch (chủ yếu là tiểu động mạch) với các phát hiện trong phòng thí nghiệm về thiếu máu tan máu vi thể (MAHA) và giảm tiểu cầu. Huyết khối vi mạch khuếch tán ở nhiều cơ quan trong các trường hợp khám nghiệm tử thi của COVID-19 tương tự như của TMA, và những thay đổi của các dấu hiệu huyết học giống như trong MAHA nhẹ, thể hiện bằng giảm hemoglobin, tăng lactate dehydrogenase (LDH), tăng bilirubin, giảm haptoglobin, và xuất hiện bệnh phân bào.
Ban xuất huyết giảm tiểu cầu huyết khối (TTP)
TTP được gây ra bởi sự suy giảm hoặc ức chế tự kháng thể của một loại phân rã và metalloproteinase có mô típ thrombospondin loại 1, thành viên 13 (ADAMTS13), một loại enzyme metalloprotease phân cắt các đa phân lớn của VWF. Trong TTP, microthrombi tiểu cầu / VWF (yếu tố Von Willebrand) được tìm thấy cùng với giảm tiểu cầu nghiêm trọng và MAHA. Mặc dù TTP mắc phải có thể được kích hoạt do nhiễm trùng, cho đến nay, sự cạn kiệt ADAMTS13 trong COVID-19 vẫn chưa được báo cáo. Thay vào đó, mức VWF tăng lên trong COVID-19 đã được báo cáo. Helms và cộng sự. nhận thấy mức độ hoạt động của VWF, kháng nguyên VWF và mức độ yếu tố VIII tăng lên rõ rệt trong COVID-19. Hơn nữa, gần 90% bệnh nhân được điều tra dương tính với thuốc chống đông máu lupus, cho thấy COVID-19 có các đặc điểm giống với TTP và APS. Có giả thiết cho rằng VWF tăng là kết quả của tổn thương mạch máu vì VWF và yếu tố VIII được lưu trữ trong cơ thể Weibel-Palade trong các tế bào nội mô. Nhiễm SARS-CoV-2 của tế bào nội mô có thể kích thích giải phóng các thành phần này, với mức độ tăng độc lập với mức ADAMTS13. Virus Dengue, một loại virus RNA tương tự như coronavirus, được biết là có khả năng kích thích các tế bào nội mô giải phóng VWF, và mối liên quan giữa nồng độ VWF tuần hoàn cao và đột quỵ đã được báo cáo trong bệnh sốt xuất huyết. Các đặc điểm TTP về giảm tiểu cầu, sốt, giảm ý thức và suy thận, tất cả đều có thể thấy trong COVID-19, cho thấy có thể tồn tại sinh lý bệnh chồng chéo. Tuy nhiên, huyết khối động mạch, chẳng hạn như đột quỵ và hội chứng vành cấp tính, và huyết khối vi mạch (tiểu động mạch) chiếm ưu thế trong TTP, trong khi huyết khối tĩnh mạch chiếm ưu thế, với MAHA không thường thấy ở COVID-19.
Hội chứng tăng urê huyết tán huyết (HUS)
HUS cũng có thể được gây ra thứ phát sau nhiễm trùng và là kết quả của sự rối loạn điều hòa của con đường bổ thể. Các triệu chứng điển hình của HUS là MAHA, chấn thương thận cấp tính và rối loạn chức năng cơ quan khác. Gavriilaki và cộng sự. cho rằng COVID-19 giống với sinh lý bệnh và kiểu hình của HUS hơn là SIC / DIC. Bổ thể được hoạt hóa sẽ kích hoạt tiểu cầu, gây tan máu, và cuối cùng tạo thành phức hợp tấn công màng (MAC [C5b-9]) gây tổn thương màng tế bào. Mặc dù các nghiên cứu về hệ thống bổ thể trong COVID-19 còn thưa thớt, MERS-CoV được biết là làm tăng mức độ C5a và C5b-9 trong máu và mô phổi ở mô hình chó. Hơn nữa, Margo và CS. đã mô tả sự lắng đọng của MAC, C4d, và protease serine liên kết với lectin gắn với mannose (MASP) 2 trong vi mạch phổi của bệnh nhân COVID-19. Họ cũng báo cáo rằng những phát hiện này phù hợp với sự kích hoạt hệ thống, bền vững của con đường bổ sung thay thế và dựa trên lectin. Kích hoạt hệ thống bổ sung có thể liên quan đến tổn thương nội mô trong COVID-19, và tác dụng của liệu pháp chống hoàn thiện hiện đang được nghiên cứu.
5. Giảm tiểu cầu do heparin (HIT)
Giảm tiểu cầu do heparin (HIT) là một biến chứng tạo huyết khối có thể xảy ra sau khi điều trị bằng heparin. Vì phòng ngừa VTE bằng heparin (không phân đoạn hoặc LMWH) đang nổi lên như là phương pháp chăm sóc tiêu chuẩn trong COVID-19, bệnh nhân có thể có nhiều nguy cơ phát triển HIT. Phản ứng có hại của thuốc này là do các kháng thể hoạt hóa tiểu cầu nhận biết phức hợp đa phân tử của yếu tố tiểu cầu 4 (PF4) và heparin. Bệnh nhân thường bị giảm tiểu cầu từ trung bình đến nặng biểu hiện như huyết khối tĩnh mạch hoặc động mạch (đôi khi cả hai đồng thời). Hiếm khi, một hội chứng giống HIT trên cả lâm sàng và xét nghiệm - “hội chứng HIT tự phát” - xuất hiện sau nhiễm trùng khi không điều trị bằng heparin, nhưng điều này chưa được báo cáo trong COVID-19.
Nguy cơ HIT thấp hơn 10 lần đối với LMWH so với heparin không phân đoạn, và do đó, LMWH được ưu tiên dùng trong điều trị dự phòng huyết khối ở COVID-19. Hệ thống tính điểm 4Ts, bao gồm giảm tiểu cầu, thời điểm khởi phát, huyết khối và các nguyên nhân khác gây giảm tiểu cầu, rất hữu ích cho chẩn đoán lâm sàng, nhưng việc áp dụng có thể khó khăn ở bệnh nhân COVID-19. Số lượng tiểu cầu ban đầu cao hơn trong COVID-19 có thể che dấu sự đánh giá cao về mặt lâm sàng khi số lượng tiểu cầu liên quan đến HIT giảm, vì vậy cần phải cảnh giác lâm sàng bao gồm đánh giá phòng thí nghiệm thích hợp để tìm kháng thể HIT. Khi nghi ngờ mạnh về HIT, nên thay đổi kháng đông, với các lựa chọn bao gồm fondaparinux hoặc thuốc ức chế thrombin trực tiếp (ví dụ, argatroban, bivalirudin).
6. Kết luận
Số ca đột tử ngoại viện đã tăng lên kể từ khi bùng phát COVID-19. Một trong những lý do có thể là tỷ lệ cao các biến cố huyết khối lớn ở bệnh nhân COVID-19; tuy nhiên, cơ chế bệnh sinh của những sự kiện đe dọa tính mạng này là đa yếu tố và vẫn tiếp tục được xác định. CAC giống SIC / DIC, HPS / HLH, APS và TTP / HUS ở một số khía cạnh nhưng có những đặc điểm riêng biệt có thể được định nghĩa là một loại rối loạn đông máu mới. Vì nhiều yếu tố liên quan đến sự phát triển của CAC, nên cần hiểu thêm về sinh lý bệnh cơ bản để có cách xử trí thích hợp.
Nguồn:
- 07/01/2021 09:57 - Bệnh lý tuyến giáp và thai kỳ
- 31/12/2020 16:45 - Mười loại vi khuẩn kháng kháng sinh nguy hiểm nhất
- 28/12/2020 15:29 - Hội chứng cai rượu.
- 16/12/2020 21:03 - Vai trò của men chuyển angiotensine 2 (ACE2) trong…
- 15/12/2020 17:38 - Bằng chứng về: Khởi phát chuyển dạ khi thai đến ng…
- 06/12/2020 15:58 - Xẹp phổi trong quá trình gây mê phẫu thuật
- 26/11/2020 15:34 - Bằng chứng về: Thai đến ngày sinh
- 14/11/2020 17:28 - U nguyên bào nuôi
- 07/11/2020 09:58 - Hội chứng Fitz-Hugh-Curtis: Một chẩn đoán cần xem …
- 11/10/2020 14:58 - Dị tật Dandy-Walker
