Bs Trương Minh Trí -
I - Giới thiệu:
Nhiễm toan cetone đái tháo đường (DKA) và tăng đường huyết tăng áp lực thẩm thấu (HHS) là hai trong số các biến chứng cấp tính nghiêm trọng nhất của bệnh đái tháo đường.
II - Định nghĩa:
DKA và HHS khác nhau về mặt lâm sàng tùy theo sự hiện diện của nhiễm toan ceton và mức độ tăng đường huyết. Các định nghĩa do hiệp hội đái tháo đường Hoa Kỳ (ADA) đề xuất cho DKA và HHS:
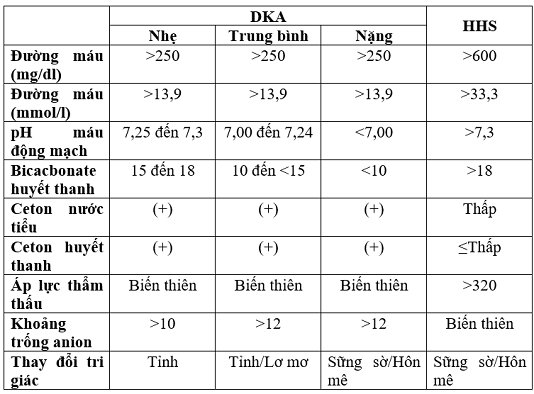
Trong DKA, nhiễm toan chuyển hóa thường là phát hiện chính, trong khi nồng độ glucose huyết thanh nhìn chung là dưới 800 mg/dl (44,4 mmol/l) và thường trong khoảng 350 đến 500 mg/dl (19,4 đến 27,8 mmol/l). Tuy nhiên, nồng độ glucose huyết thanh có thể vượt quá 900 mg/dl (50 mmol/l) ở bệnh nhân DKA, hầu hết trong số họ bị hôn mê, hoặc có thể bình thường hoặc tăng tối thiểu [<250mg/dl(13,9mmol/l)] ở những bệnh nhân có DKA euglycemic [xảy ra thường xuyên hơn ở những bệnh nhân uống kém, những người được điều trị bằng insulin trước khi đến khoa cấp cứu, phụ nữ có thai và những người sử dụng chất ức chế đồng vận chuyển natri-glucose 2 (SGLT2)].
Trong HHS, có rất ít hoặc không có sự tích tụ ketoacid, nồng độ glucose huyết thanh thường xuyên vượt quá 1000 mg/dl (56 mmol/l), độ thẩm thấu huyết tương có thể đạt tới 380 mOsmol/kg và các bất thường về thần kinh thường xuất hiện (bao gồm hôn mê trong 25 – 50% các trường hợp).
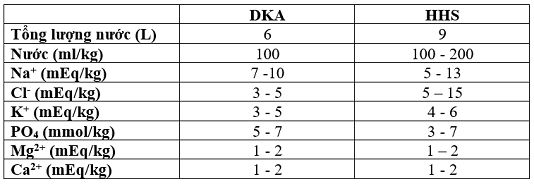
Tổng mức thiếu nước và các chất điện giải điển hình của cơ thể được so sánh trong bảng:
III – Điều trị:
Việc điều trị DKA và HHS tương tự nhau, bao gồm điều chỉnh các bất thường về chất lỏng và điện giải thường xuất hiện [tăng nồng độ, giảm thể tích tuần hoàn, nhiễm toan chuyển hóa (trong DKA) và suy giảm kali] và sử dụng insulin.
Điều chỉnh các bất thường về dịch và điện giải – bước đầu tiên trong điều trị DKA hoặc HHS là truyền nước muối đẳng trương để tăng thể tích ngoại bào và ổn định tình trạng tim mạch. Điều này cũng làm tăng khả năng đáp ứng insulin bằng cách làm giảm áp lực thẩm thấu trong huyết tương, giảm co mạch và cải thiện tưới máu. Bước tiếp theo là điều chỉnh sự thiếu hụt kali (nếu có). Sự lựa chọn loại dịch để bù nên bị ảnh hưởng bởi sự thiếu hụt kali. Tác dụng thẩm thấu của việc bổ sung kali nên được xem xét vì kali có hoạt tính thẩm thấu như natri.
Sử dụng insulin – nên dùng insulin tiêm tĩnh mạch liều thấp cho tất cả bệnh nhận bị DKA từ trung bình đến nặng có kali huyết thanh ≥3,3 mEq/L. Nếu kali huyết thanh dưới 3,3 mEq/L, nên trì hoãn điều trị insulin cho đến khi bắt đầu bổ sung kali và nồng độ kali huyết thanh tăng lên. Việc trì hoãn là cần thiết vì insulin sẽ làm trầm trọng thêm tình trạng hạ kali máu do đưa kali vào tế bào và điều này có thể gây rối loạn nhịp tim. Regular insulin qua đường tĩnh mạch và insulin analogs tác dụng nhanh đều có hiệu quả tương tự nhau trong điều trị DKA.
Quá trình điều trị đòi hỏi phải theo dõi lâm sàng và xét nghiệm thường xuyên, đồng thời xác định và điều trị bất kỳ hiện tượng nào có thể xảy ra, bao gồm cả nhiễm trùng. Nên ngừng sử dụng các chất ức chế đồng vận chuyển natri-glucose 2 (SGLT2), có thể kết tủa DKA.
Ở những bệnh nhân bị DKA hoặc HHS, khuyến nghị bù dịch và điện giải qua đường tĩnh mạch để khắc phục cả tình trạng giảm thể tích tuần hoàn và tăng áp suất thẩm thấu. Việc bổ sung dịch thường được bắt đầu bằng nước muối đẳng trương. Bệnh nhân DKA euglycemic thường cần cả insulin và glucose để điều trị nhiễm toan ceton và ngăn ngừa hạ đường huyết và ở những bệnh nhân này dextrose được thêm vào dịch truyền tĩnh mạch khi bắt đầu điều trị. Đối với những bệnh nhân có biểu hiện DKA tăng đường huyết cổ điển, thêm dextrose vào dung dịch muối khi đường huyết giảm xuống 200 mg/dl (11,1 mmol/l) trong DKA hoặc 250 đến 300 mg/dl (13,9 đến 16,7 mmol/l) trong HHS.
Tốc độ truyền nước muối đẳng trương ban đầu tối ưu phụ thuộc vào tình trạng lâm sàng của bệnh nhân:
- Ở những bệnh nhân bị sốc giảm thể tích, nên truyền nước muối đẳng trương càng nhanh càng tốt
- Ở những bệnh nhân giảm thể tích không bị sốc (và không bị suy tim), nước muối đẳng trương được truyền với tốc độ từ 15 đến 20 ml/kg thể trọng mỗi giờ (khoảng 1000 ml/h ở người cỡ trung bình) trong vài giờ đầu tiên, với mức tối đa <50 ml/kg trong bốn giờ đầu tiên.
- Ở những bệnh nhân suy giảm tuần hoàn, nước muối đẳng trương được truyền với tỷ lệ thấp hơn.
Sau giờ thứ hai hoặc thứ ba, việc bù dịch tối ưu phụ thuộc vào tình trạng hydrat hóa, nồng độ điện giải trong huyết thanh và lượng nước tiểu. Thành phần dịch IV thích hợp nhất được xác định bởi nồng độ natri hiệu chỉnh cho mức độ tăng đường huyết.
Nếu nồng độ natri hiệu chỉnh là:
- Dưới 135 mEq/L, nên tiếp tục dùng nước muối đẳng trương với tốc độ khoảng 250 đến 500 ml/h
- Bình thường hoặc tăng cao, dịch IV thường được chuyển một nửa sang nước muối đẳng trương với tốc độ 250 đến 500 ml/h để cung cấp nước không có chất điện giải.
Thời gian của liệu pháp nước một nửa nước muối đẳng trương cũng có thể ảnh hưởng bởi sự cân bằng kali. Bổ sung kali ảnh hưởng đến dung dịch muối được cung cấp vì kali có hoạt tính thẩm thấu như natri. Do đó, bổ sung kali đồng thời có thể là một chỉ định khác cho việc sử dụng dung dịch một nửa nước muối đẳng trương.
Việc bù nước đầy đủ cùng với việc điều chỉnh trạng thái tăng áp suất thẩm thấu có thể tăng cường đáp ứng với liệu pháp insulin liều thấp. Việc bù đủ dịch được đánh giá bằng cách theo dõi huyết động và xét nghiệm thường xuyên. Ở những bệnh nhân có chức năng tim hoặc thận bất thường, phải theo dõi thường xuyên hơn để tránh quá tải dịch. Mục tiêu là điều chỉnh các thiếu hụt trong vòng 24 giờ đầu tiên. Tuy nhiên, nồng độ thẩm thấu không được giảm quá nhanh, vì điều này có thể gây phù não.
Bổ sung kali – việc bổ sung kali được bắt đầu ngay lập tức nếu kali huyết thanh <5,3 mEq/l miễn là có đủ lượng nước tiểu (khoảng >50 ml/h). Hầu hết tất cả bệnh nhân DKA hoặc HHS đều bị thiếu hụt kali đáng kể, thường là mất qua nước tiểu do bài niệu thẩm thấu glucose và cường aldosteron thứ phát. Bất chấp sự thiếu hụt tổng lượng kali trong cơ thể, nồng độ kali huyết thanh thường bình thường trong khoảng hoặc tăng cao trong một phần ba trường hợp. Điều này phần lớn do sự thiếu hụt insulin và tăng áp suất thẩm thấu, gây ra sự di chuyển kali ra khỏi tế bào.
Nếu kali huyết thanh ban đầu dưới 3,3 mEq/l nên tiêm Kali clorid (KCl; 20 đến 40 mEq/l giờ, thường cần 20 đến 40 mEq/l thêm vào nước muối). Việc lựa chọn dịch thay thế (nước muối đẳng trương hoặc một nửa nước muối đẳng trương) phụ thuộc vào tình trạng hydrat hóa, nồng độ natri hiệu chỉnh, liều lượng kali, huyết áp và đánh giá lâm sàng về tình tạng thể tích tổng thể. Bệnh nhân bị hạ kali máu rõ rệt cần được bổ sung kali tích cực (40 mEq/h, bổ sung thêm dựa vào các xét nghiệm kali hằng giờ), để nâng nồng độ kali huyết thanh trên 3,3 mEq/l
Nếu kali huyết thanh ban đầu từ 3,3 đến 5,3 mEq/l, IV KCl (20 đến 30 mEq) được thêm vào mỗi lít dịch IV. Điều chỉnh thay thế kali để duy trì nồng độ kali huyết thanh trong khoảng 4 đến 5 mEq/l.
Nếu nồng độ kali huyết thanh ban đầu lớn hơn 5,3 mEq/l thì nên trì hoãn việc bổ sung kali cho đến khi nồng độ kali giảm xuống dưới mức này.
Muối kali được thêm vào dịch truyền tĩnh mạch có tác dụng thẩm thấu tương tự muối natri, điều này cần được xem xét khi xác định tác động tiềm tàng của việc truyền dịch tĩnh mạch đối với độ thẩm thấu. Ví dụ, 40 mEq KCl được thêm vào 1 L chất lỏng sẽ tạo ra 80 mOsm/l độ thẩm thấu của chất điện ly. Việc bổ sung 40 mEq kali vào 1 L dung dịch muối đẳng trương một nửa sẽ tạo ra dung dịch có độ thẩm thấu là 234 mOsmol/l (77 mEq NaCl và 40 mEq KCl), có độ thẩm thấu bằng ¾ dung dịch muối đẳng trương (độ thẩm thấu của nước muối đẳng trương là 308 mOsmol/l). Nếu 40 mEq KCl được thêm vào nước muối đẳng trương, độ thẩm thấu cuối cùng sẽ là khoảng 388 mOsmol/l. Tuy nhiên, KCl sẽ không có tác dụng giãn nở dịch ngoại bào giống như NaCl, vì phần lớn KCl sẽ chuyển vào tế bào rất nhanh.
Sự phân bố kali bị thay đổi nhanh chóng khi sử dụng insulin và có thể dẫn đến nồng độ kali huyết thanh thường giảm đáng kể, mặc dù đã bổ sung kali. Tuy nhiên việc bổ sung kali phải thận trọng nếu chức năng thận vẫn suy giảm và lượng nước tiểu không tăng đến mức >50 ml/h. Theo dõi cẩn thận kali huyết thanh là điều cần thiết để quản lý cả DKA và HHS.
Insulin – nên bắt đầu điều trị bằng insulin IV liều thấp ở tất cả bệnh nhân bị DKA và HHS mức độ trung bình đến nặng có kali huyết thanh ≥ 3,3 mEq/l. Chỉ định duy nhất để trì hoãn việc bắt đầu điều trị bằng insulin là kali huyết thanh ≤ 3,3 mEq/l vì insulin sẽ làm trầm trọng thêm tình trạng hạ kali máu do đưa kali vào tế bào. Bệnh nhân có kali huyết thanh ban đầu dưới 3,3 mEq/l nên được truyền dịch và bổ sung kali trước khi điều trị bằng insulin. Điều trị bằng insulin nên được trì hoãn cho đến khi kali huyết thanh trên 3,3 mEq/l để tránh các biến chứng như loạn nhịp tim, ngừng tim và yếu cơ hô hấp.
Insulin regular và insulin analogs tác dụng nhanh đều có hiệu quả như nhau trong điều trị DKA. Việc lựa chọn insulin dựa trên kinh nghiệm của bác sĩ lâm sàng và chi phí điều trị. Nhìn chung, chúng ta thích insulin regular hơn insulin analogs tác dụng nhanh, do chi phí thấp hơn nhiều. Đối với quản lý cấp tính DKA hoặc HHS, không có vai trò nào đối với insulin tác dụng trung gian hoặc kéo dài; tuy nhiên insulin tác dụng kéo dài (glargine, detemir) hoặc tác dụng trung gian (NPH) được sử dụng sau khi phục hồi nhiễm toan ceton, trước khi ngừng tiêm insulin, để đảm bảo có đủ insulin khi ngừng tiêm insulin. Ở những bệnh nhân bị DKA nhẹ (đặc biệt ở những bệnh nhân bị DKA nhẹ do liều insulin cơ bản bị hạn chế hoặc bỏ qua), insulin tác dụng trung gian hoặc kéo dài có thể được sử dụng khi bắt đầu điều trị, cùng với insulin tác dụng nhanh.
Liệu pháp insulin làm giảm nồng độ glucose huyết thanh bằng cách làm giảm sản xuất glucose ở gan, tác dụng chính và tăng cường sử dụng ở ngoại vi, một tác dụng ít quan trọng hơn, làm giảm sản xuất ceton (bằng cách giảm phân giải lipid và bài tiết glucagon) và có thể làm tăng sử dụng ceton. Việc ức chế phân giải lipid đòi hỏi một lượng insulin thấp hơn nhiều so với mức cần thiết để giảm nồng độ glucose huyết thanh. Do đó, nếu liều insulin được sử dụng làm giảm nồng độ glucose, thì nó quá đủ để ngừng tạo ceton.
Regular insulin – trong HHS hoặc DKA từ trung bình đến nặng, có thể bắt đầu điều trị bằng IV bolus regular insulin (0,1 đơn vị/kg thể trọng), sau đó truyền liên tục insulin 0,1 đơn vị/kg mỗi giờ. Ngoài ra, có thể bỏ qua liều bolus nếu bắt đầu sử dụng liều cao hơn insulin truyền tĩnh mạch liên tục 0,14 đơn vị/kg mỗi giờ. Liều lượng insulin giống nhau trong DKA và HHS.
Những liều regular insulin thường làm giảm nồng độ glucose huyết thanh khoảng 50 đến 70 mg/dl (2,8 đến 3,9 mmol/L) mỗi giờ. Liều cao hơn thường không tạo tác dụng hạ đường huyết nổi trội hơn, có thể do các thụ thể insulin đã bão hòa hoàn toàn và được kích hoạt bởi liều thấp hơn. Tuy nhiên, nếu glucose huyết thanh không giảm ít nhất 50 đến 70 mg/dl (2,8 đến 3,9 mmol/L) so với giá trị ban đầu trong giờ đầu tiên, hãy kiểm tra đường truyền tĩnh mạch để chắc chắn rằng insulin đang được cung cấp. Sau khi khả năng này được loại bỏ, tốc độ truyền insulin nên được tăng gấp đôi mỗi giờ cho đến khi đạt sự sụt giảm ổn định của glucose huyết thanh.
Sự giảm glucose huyết thanh là kết quả của cả sự hoạt động của insulin và tác dụng có lợi của việc bổ sung thể tích. Chỉ bổ sung thể tích ban đầu có thể giảm đường huyết từ 35 đến 70 mg/dl (1,9 đến 3,9 mmol/l) mỗi giờ, giảm độ thẩm thấu huyết tương, tăng thải nước tiểu do cải thiện tưới máu thận và lọc cầu thận. Mức đường huyết giảm nhanh ở những bệnh nhân HHS, những người thường bị suy giảm thể tích nhiều hơn.
Khi đường huyết đạt đến 200 mg/dl (11,1 mmol/l) trong DKA hoặc 250 đến 300 mg/dl (13,9 đến 16,7 mmol/l) trong HHS, chuyển dung dịch muối IV sang dextrose trong nước muối và cố gắng giảm tốc độ truyền insulin 0,02 đến 0,05 đơn vị/kg mỗi giờ. Nếu có thể, không để đường huyết tại thời điểm này giảm xuống dưới 200 mg/dl (11,1 mmol/l) trong DKA hoặc 250 đến 300 mg/dl (13,9 đến 16,7 mmol/l) trong HHS, vì điều này có thể thúc đẩy phát triển phù não.
Insulin analog – các insulin analog tác dụng nhanh hoặc cực nhanh không có lợi thế hơn so với regular insulin.
Insulin tiêm dưới da – bệnh nhân bị DKA nhẹ có thể được điều trị an toàn bằng các insulin analog tác dụng nhanh tiêm dưới da tại phòng khám hoặc khoa cấp cứu nhưng chỉ khi được theo dõi cẩn thận và kiểm tra đường máu mao mạch thường là mỗi giờ.
Các phác đồ insulin tiêm dưới da đang được sử dụng với tần suất ngày càng tăng để điều trị một số bênh nhân DKA nhẹ đến trung bình trong đại dịch covid-19, do sự hạn chế tiếp xúc của nhân viên y tế với bệnh nhân. Trong phác đồ này việc định lượng và theo dõi được thực hiện cứ sau hai đến bốn giờ.
Điều trị DKA bằng insulin tiêm dưới da chưa được đánh giá ở bệnh nhân nặng. Ở những bệnh nhân DKA nhẹ, so sánh trực tiếp liệu pháp insulin tiêm bắp, tiêm dưới da và tiêm tĩnh mạch cho những bệnh nhân DKA ổn định về huyết động cho thấy độ hiệu quả và an toàn tương tự nhau. Ngoài ra, tiêm dưới da insulin analog tác dụng nhanh (ví dụ insulin lispro, aspart) cứ sau một hoặc hai giờ đã được chứng minh là an toàn trong hai thử nghiệm ngẫu nhiên ở người lớn bị DKA không biến chứng.
Thời gian điều trị cho đến khi điều chỉnh được tình trạng đường huyết và giải quyết tình trạng toan ceton là như nhau với cả hai phác đồ, nhưng giảm 39% chi phí điều trị với insulin lispro.
Bicarbonate và toan chuyển hóa – mặc dù các chỉ định điều trị bằng natribicarbonate để giúp điều chỉnh tình trạng nhiễm toan chuyển hóa còn nhiều tranh cãi nhưng có một số bệnh nhân có thể được hưởng lợi từ liệu pháp kiềm hóa thận trọng. Bao gồm:
Bệnh nhân có pH động mạch ≤6,9 trong đó giảm co bóp tim và giảm tưới máu mạch có thể làm giảm tưới máu mô. Ở pH động mạch trên 7, hầu hết các chuyên gia đồng ý rằng liệu pháp bicarbonate là không cần thiết vì điều trị bằng insulin và tăng thể tích sẽ đảo ngược phần lớn tình trạng nhiễm toan chuyển hóa.
Đối với bệnh nhân có pH ≤6,9, cho 100 mEq natri bicarbonat trong 400 ml vô trùng được dùng trong hai giờ. Nếu kali huyết thanh nhỏ hơn 5,3 mEq/L, thêm 20 mEq/L. Khi nồng độ bicarbonat tăng, kali huyết thanh có thể giảm và có thể cần bổ sung kali tích cực hơn.
Bệnh nhân bị tăng kali máu có thể đe dọa tính mạng, vì dùng bicabonat ở bệnh nhân nhiễm toan có thể đưa kali vào tế bào, do đó làm giảm nồng độ kali huyết thanh. Mức độ kali chính xác sẽ kích hoạt can thiệp này vẫn chưa được xác định; truyền natri carbonate nếu kali > 6,4 mmol/l.
Cần theo dõi pH tĩnh mạch và nồng độ bicarbonate hai giờ một lần và có thể lập lại liều bicarbonat đến khi pH tăng trên 7,0.
Các chỉ định điều trị bằng bicarbonat trong DKA còn gây tranh cãi và thiếu bằng chứng về lợi ích, còn có một số tác dụng có tác hại tiềm ẩn:
Nếu truyền bicarbonate thành công làm tăng nồng độ bicarbonat trong máu, điều này có thể làm giảm tình trạng tăng thông khí, làm tăng pCO2 trong máu. Sự kích ứng tăng CO2 trong máu được phản ánh nhanh hơn qua hàng rào máu não so với tăng bicarbonat động mạch. Điều này có thể gây ra sự sụt giảm ngược chiều pH trong não. Mặc dù suy giảm thần kinh được cho là do cơ chế này, nó vẫn còn là một tác động gây tranh cãi và nếu nó xảy ra thì rất hiếm.
Dùng kiềm có thể dẫn đến nhiễm kiềm chuyển hóa sau điều trị vì chuyển hóa các acid ceton với insulin dẫn đến tạo ra bicarbonate và điều chỉnh tự phát phần lớn nhiễm toan chuyển hóa.
Sự suy giảm phosphat – không khuyến nghị sử dụng thường quy bổ sung phosphat trong trong điều trị DKA hoặc HHS. Tuy nhiên, việc bổ sung phosphat nên được xem xét nếu xảy ra tình trạng giảm phosphat máu nghiêm trọng (nồng độ phosphat huyết thanh dưới 1 mg/dl hoặc 0,32 mmol/l), đặc biệt nếu rối loạn chức năng tim, thiếu máu tán huyết và/hoặc suy hô hấp. Khi cần, có thể thêm kali hoặc natri phosphat 20 đến 30 mEq vào 1 L dịch truyền tĩnh mạch.
Mặc dù tình trạng giảm phosphat thường gặp ở bệnh đái tháo đường không kiểm soát được, nhưng nồng độ phosphat lúc đầu có thể bình thường hoặc tăng cao do sự di chuyển của phosphat ra khỏi tế bào. Tương tự như kali, tình trạng suy giảm phosphat và giảm phosphat huyết có thể nhanh chóng được bộc lộ sau khi điều trị bằng insulin và bù dịch IV. Điều này thường dẫn đến giảm phosphat máu không có triệu chứng, bệnh này dần dần sẽ tự khỏi.
Các thử nghiệm ngẫu nhiên, tiền cứu trên bệnh nhân DKA đã không cho thấy tác dụng có lợi của việc bổ sung phosphat đối với thời gian nhiễm toan ceton; liều lượng insulin cần thiết; hoặc tỷ lệ giảm glucose huyết thanh, tỷ lệ mắc bệnh hoặc tử vong. Ngoài ra bổ sung phosphat có thể gây tác dụng phụ, như hạ calci huyết hạ magie huyết. Do đó, việc bổ sung thường quy không được chỉ định. Khi bệnh nhân ổn định, có thể khuyến nghị thực phẩm giàu phosphat như các sản phẩm từ sữa và hạnh nhân.
IV - Theo dõi:
Tổng quát – ban đầu nên đo đường huyết thanh mỗi giờ cho đến khi ổn định, trong khi các chất điện giải trong huyết thanh, BUN, creatinin và pH tĩnh mạch (đối với DKA) nên được đo lại sau mỗi 2 đến 4 giờ, tùy thuộc vào mức độ bệnh và tình trạng lâm sàng.
Tăng đường huyết được coi là giải quyết khi đạt được các mục tiêu sau:
- Tình trạng nhiễm toan ceton đã được giải quyết, bằng chứng là bình thường hóa anion gap (dưới 12 mEq/L)
- Bệnh nhân HHS tinh thần tỉnh táo và áp suất thẩm thấu huyết tương giảm xuống dưới 315 mOsmol/kg
- Bệnh nhân ăn được
Sự tích tự các anion ceton làm tăng anion gap và mức tăng phản ánh nồng độ của chúng trong huyết thanh. Theo dõi anion gap sẽ cung cấp một ước tính hợp lý về sự thay đổi của nồng độ anion ceton trong huyết thanh. Anion gap trở về bình thường khi các anion ceton đã biến mất khỏi huyết thanh.
Chuyển đổi sang insulin tiêm dưới da – đối với bệnh nhân DKA, bắt đầu liệu trình insulin tiêm dưới da đa liều (basal-bolus) khi tình trạng nhiễm toan ceton đã hết và bệnh nhân có thể ăn được. Nếu bệnh nhân không ăn được, nên tiếp tục truyền insulin IV. Đối với bệnh nhân HHS, truyền insulin IV có thể giảm dần và bắt đầu lịch tiêm insulin dưới da đa liều (basal- bolus) khi glucose huyết thanh giảm xuống dưới 250 đến 300 mg/dL (13,9 đến 16,7 mmol/L).
Thời điểm thuận tiện nhất để chuyển sang insulin tiêm dưới da là trước bữa ăn. Việc truyền insulin IV nên được tiếp tục trong hai đến bốn giờ sau khi bắt đầu tiêm insulin dưới da tác dụng ngắn hoặc nhanh vì việc ngừng đột ngột insulin IV sẽ làm giảm đáng kể mức insulin và có thể dẫn đến tái phát tăng đường huyết và/hoặc nhiễm toan ceton. Insulin nền [NPH, U-100 glargine, hoặc determine có thể được sử dụng cùng lúc với lần tiêm insulin tác dụng nhanh đầu tiên, hoặc sớm hơn (ví dụ buổi tối hôm trước)], cùng với giảm tốc độ truyền insulin IV. Thường không sử dụng degludec hoặc U-300 glarine làm insulin nền khi chuyển từ insulin nền khi chuyển từ insulin IV do thời gian bán hủy của nó rất dài.
Đối với bệnh nhân mắc bệnh tiểu đường đã biết trước đó, đã được điều trị bằng insulin, chế độ trước DKA hoặc HHS của họ có thể được bắt đầu lại. Đối với những bệnh nhân được điều trị bằng cách truyền insulin tiêm dưới da liên tục (bơm insulin), tốc độ cơ bản trước đó có thể được dùng lại.
Ở những bệnh nhân ĐTĐ típ 1 mới khởi phát đã có DKA, tổng liều ban đầu hàng ngày là 0,5 đến 0,8 UI/kg mỗi ngày là hợp lý, cho đến khi liều tối ưu được thiết lập. Khoảng 40 đến 50% tổng liều ban đầu nên được cung cấp dưới dạng insulin nền, dưới dạng U-100 glagrine hoặc detemir một lần hoặc hai lần mỗi ngày, hoặc insulin tác dụng trung gian (NPH) hai lần mỗi ngày. Insulin tác dụng kéo dài có thể được tiêm trước khi đi ngủ hoặc vào buổi sáng; NPH thường được dùng khoảng 2/3 liều vào buổi sáng và 1/3 liều trước khi đi ngủ. Phần có lại của tổng liều ban đầu được dùng dưới dạng insulin tác dụng ngắn hoặc tác dụng nhanh, được chia trước bữa ăn. Liều lượng trước bữa ăn được xác định bởi mức đường trước bữa ăn, khẩu phần và hàm lượng cũng như hoạt động và thể dục. Nếu NPH là insulin nền được sử dụng, thì có thể không cần insulin tác dụng nhanh giữa ngày (trước bữa ăn trưa). Đánh giá lâm sàng và đường huyết thường xuyên là rất quan trọng trong việc bắt đầu một phác đồ insulin mới ở những bệnh nhân chưa sử dụng insulin. Quan trọng nhất, chế độ cần được điều chỉnh dựa trên lâm sàng và lối sống cá nhân bao gồm chế độ ăn uống và thể dục.
V - Biến chứng:
Hạ đường huyết và hạ kali máu là những biến chứng thường gặp nhất khi điều trị DKA và HHS. Những biến chứng này đã trở nên ít phổ biến hơn nhiều kể từ khi điều trị bằng insulin tĩnh mạch liều thấp và theo dõi cẩn thận kali huyết thanh. Tăng đường huyết có thể tái phát khi gián đoạn hoặc ngừng tiêm insulin IV mà không được tiêm insulin dưới da đầy đủ.
Phù não – phù não trong bệnh đái tháo đường không kiểm soát (thường là DKA, chỉ thỉnh thoảng có báo cáo ở HHS) chủ yếu là bệnh của trẻ em, và hầu hết tất cả bệnh nhân ảnh hưởng đều dưới 20 tuổi. Các triệu chứng thường xuất hiện trong vòng 12 đến 24 giờ sau khi bắt đầu điều trị DKA nhưng có thể tồn tại trước khi bắt đầu điều trị.
Đau đầu là biểu hiện lâm sàng sớm nhất, sau đó là hôn mê. Suy giảm thần kinh có thể nhanh chóng. Có thể co giật, tiểu không kiểm soát, thay đổi đồng tử, nhịp tim chậm và ngừng hô hấp. Các triệu chứng tiến triển nếu thoát vị thân não xảy ra và tốc độ tiến triển có thể nhanh đến mức phù gai thị có thể nhận biết trên lâm sàng.
Phù não liên quan đến DKA có tỷ lệ tử vong 20 đến 40%. Vì vậy theo dõi cẩn thận những thay đổi về tình trạng tâm thần hoặc thần kinh để phát hiện sớm và điều trị phù não là cần thiết.
Hướng dẫn của hiệp hội đái tháo đường Hoa Kỳ (ADA) năm 2009 về khủng hoảng tăng đường huyết ở người lớn đề xuất rằng các biện pháp phòng ngừa sau đây có thể làm giảm nguy cơ phù não ở những bệnh nhân nguy cơ cao:
- Thay thế dần lượng natri và nước thiếu hụt ở bệnh nhân tăng áp lực thẩm thấu. Chế độ truyền dịch IV thông thường trong vài giờ đầu điều trị là nước muối đẳng trương với tốc độ 15 đến 20 ml/kg thể trọng mỗi giờ (khoảng 1000 ml/h ở người cỡ trung bình) với tối đa là <50 ml/h trong hai đến ba giờ đầu tiên.
- Dextrose nên được thêm vào dung dịch muối khi mức đường huyết giảm xuống 200 mg/dl (11,1 mmol/L) trong DKA hoặc 250 đến 300 mg/dL (13,9 đến 16,7 mmol/L) cho đến khi tình trạng tăng áp lực thẩm thấu, tri giác được cải thiện và bệnh nhân ổn định về mặt lâm sàng.
Các báo cáo trường hợp ở trẻ em cho thấy lợi ích khi dùng manitol ngay lập tức (0,25 đến 1g/kg) và có thể nước muối ưu trương (từ 3%) (5 đến 10 ml/kg trong 30 phút). Những can thiệp này làm tăng độ thẩm thấu huyết tương (Posm) và tạo ra sự di chuyển thẩm thấu của nước ra khỏi tế bào não và giảm phù não.
Phù phổi không do tim - giảm oxy máu và phù phổi không do tim có thể là biến chứng của việc điều trị DKA. Hạ oxy máu được cho là do giảm áp suất keo dẫn đến tăng hàm lượng nước trong phổi và giảm compliance của phổi.
VI - Tóm tắt:
Nguyên tắc chung – việc điều trị nhiễm toan ceton do đái tháo đường DKA và tăng áp lực thẩm thấu tăng đường huyết HHS tương tự nhau, đều liên quan đến việc điều chỉnh các bất thường về dịch và điện giải, bao gồm tăng áp lực thẩm thấu, giảm thể tích tuần hoàn, nhiễm toan chuyển hóa (trong DKA) và suy giảm kali, và việc sử dụng insulin
Bù dịch – khuyến nghị bù dịch qua đường tĩnh mạch để khắc phục tình trạng giảm thể tích tuần hoàn và tăng áp lực thẩm thấu. Việc bù dịch phải điều chỉnh sự thiếu hụt ước tính trong 24 giờ đầu tiên, cẩn thận để tránh làm giảm quá nhanh nồng độ thẩm thấu huyết thanh. Tốc độ truyền nước muối đẳng trương ban đầu tối ưu phụ thuộc lâm sàng bệnh nhân.
Giảm thể tích kèm sốc – nên truyền nước muối đẳng trương càng nhanh càng tốt ở bệnh nhân sốc giảm thể tích.
Giảm thể tích tuần hoàn mà không có sốc - ở những bệnh nhân giảm thể tích không có sốc (và không bị suy tim), bắt đầu truyền nước muối đẳng trương (0,9%) với tốc độ từ 15 đến 20 ml/kg mỗi giờ (khoảng 1000 ml/h) trong vài giờ đầu tiên. Tiếp theo là nước muối 0,45 phần trăm với tốc độ khoảng 250 đến 500 ml/h nếu natri huyết thanh hiệu chỉnh bình thường hoặc tăng cao; tiếp tục nước muối đẳng trương với tốc độ khoảng 250 đến 500 ml/h nếu natri huyết thanh thấp. Thêm dextrose vào dung dịch muối khi đường huyết đạt 200 mg/dl (11,1 mmol/L) trong DKA hoặc 250 đến 300 mg/dL (13,9 đến 16,7 mmol/L).
Nhu cầu bổ sung kali có thể ảnh hưởng đến liệu pháp một nửa nước muối đẳng trương vì việc bổ sung kali vào nước muối đẳng trương tạo ra một dung dịch ưu trương có thể làm trầm trọng thêm tình trạng tăng áp lực thẩm thấu.
Bổ sung kali – khuyến nghị bắt đầu bổ sung bằng kali clorua IV (KCl) khi nồng độ kali huyết thanh là ≤ 5,3 mEq/mL. Bệnh nhân có kali huyết thanh ban đầu dưới 3,3 mEq/L nên được truyền dịch và bổ sung kali trước khi bắt đầu điều trị bằng insulin để ngăn ngừa tình trạng hạ kali huyết ban đầu trở nên tồi tệ hơn.
Bệnh nhân DKA hoặc HHS thường có mức độ suy giảm kali rõ rệt do thận và mất qua đường tiêu hóa. Tuy nhiên do sự tái phân bố kali từ nội bào ra dịch ngoại bào, nồng độ kali huyết thanh ban đầu bình thường hoặc tăng cao, một tác dụng sẽ bị đảo ngược khi điều trị bằng insulin.
Insulin
DKA trung bình đến nặng – khuyến nghị điều trị ban đầu bằng insulin IV liều thấp ở tất cả bệnh nhân DKA từ trung bình đến nặng hoặc HHS có kali huyết thanh >3,3 mEq/L. Bệnh nhân có kali huyết thanh ban đầu dưới 3,3 mEq/L nên được truyền dịch tích cực và bổ sung kali trước khi điều trị bằng insulin.
Chế độ insulin giống nhau trong DKA và HHS. Nếu kali huyết thanh ban đầu >3,3 mEq/L, truyền tính mạch insulin liên tục với liều 0,14 đơn vị/kg mỗi giờ; ở liều này không cần liều IV bolus. Một lựa chọn thay thế là sử dụng insulin regular một liều IV bolus (0,1 đơn vị/kg thể trọng), sau đó truyền liên tục với liều 0,1 đơn vị/kg mỗi giờ. Liều tăng gấp đôi nếu glucose không giảm 50-70 mg/dl (2,8-3,9 mmol/l) trong giờ đầu tiên.
DKA nhẹ - một giải pháp hiệu quả về chi phí cho insulin IV trong điều trị ban đầu DKA nhẹ là sử dụng tiêm dưới da, insulin analogs tác dụng nhanh (insulin lispro, aspart và glulisine), những bệnh nhân này phải ở những cơ sở có đủ phương tiện và nhân lực giám sát.
Chỉ định bicarboante – các chỉ định điều trị bicarbonate để giúp điều chỉnh tình trạng nhiễm toan chuyển hóa còn nhiều tranh cãi. Đề nghị điều trị bằng natri bicarbonat ở những bệnh nhân có pH máu động mạch nhỏ hơn 6,9.
Chỉ định dùng phosphat – mặc dù tình trạng giảm phosphat thường xuất hiện, khuyến cáo không nên dùng phosphat thường xuyên. Đề nghị bổ sung phosphat cho những bệnh nhân bị giảm phosphat máu nặng [<1 mg/dl (0,32 mmol/L)], suy hô hấp hoặc suy tim hoặc thiếu máu tán huyết.
Theo dõi – liên quan đến việc đo đường huyết hàng giờ cho đến khi ổn định và pH máu sau hai đến bốn giờ.
Các biến chứng có thể xảy ra – phù não hiếm gặp ở người lớn nhưng có tỷ lệ tử vong cao. Các biện pháp phòng ngừa có thể có ở những bệnh nhân nguy cơ cao bao gồm điều chỉnh từ từ thay vì nhanh chóng tình trạng thiếu hụt natri và dịch (giảm nồng độ thẩm thấu huyết tương tối đa 3 mOsmol/kg mỗi giờ) và duy trì đường huyết tăng nhẹ đến khi bệnh nhân ổn định.
Chuyển đổi thành insulin tiêm dưới da – bắt đầu một liệu trình insulin tiêm dưới da đa liều (basal-bolus) khi tình trạng nhiễm toan ceton đã hết và bệnh nhân có thể ăn được. Đối với bệnh nhân HHS, truyền insulin IV có thể giảm dần và bắt đầu lịch insulin tiêm dưới da đa liều khi glucose huyết thanh giảm xuống dưới 250 đến 300 mg/dL (13,9 đến 16,7 mmol/L). Truyền insulin IV nên được tiếp tục trong 2-4 giờ sau khi bắt đầu tiêm insulin dưới da để tránh tái phát tiêm đường huyết. Khi chuyển đổi thành insulin tiêm dưới da, không sử dụng các insulin tác dụng cực dài (ví dụ degludec, U-300 glargine) làm insulin nền, do thời gian bán hủy dài.
Nguồn: Uptodate - Diabetic ketoacidosis and hyperosmolar hyperglycemic state in adults: Treatment
- 09/07/2022 15:04 - “Tiếp cận bệnh đơn gen": Thách thức và nhu cầu tro…
- 09/07/2022 14:53 - Xét nghiệm sàng lọc chất ức chế đông máu
- 05/07/2022 19:36 - Đo bề dày nội trung mạc (IMT) trên siêu âm động m…
- 05/07/2022 19:31 - Bệnh ruột do viêm dưới góc nhìn của bác sĩ ngoại k…
- 25/06/2022 19:22 - Sốc nhiễm trùng và bắt đầu vận mạch: tại sao sớm h…
- 13/06/2022 19:17 - Ung thư nguyên phát thứ hai trên bệnh nhân ung thư…
- 12/06/2022 08:55 - Tạo hình khuyết sọ bằng miếng ghép nhân tạo Titan …
- 02/06/2022 18:12 - Vài lợi ích của steroids trong ung thư
- 31/05/2022 18:08 - Những thách thức về quản lý huyết động trong sốc n…
- 24/05/2022 20:56 - Euthyroid Sick Syndrome
