Bs Nguyễn Tuấn Long - Khoa Nội TM

Qua hai thập kỷ, với những bước tiến mới trong kỹ thuật điều trị can thiệp qua da động mạch vành tắc hoàn toàn mạn tính (CTO- chronic total occlusion), tỉ lệ điều trị thành công đã cao hơn so với những năm trước đây. Có sự gia tăng của phương pháp điều trị can thiệp mạch vành qua da (CTMVQD) cho những tổn thương này bởi vì khả năng cải thiện triệu chứng và tiên lượng cho những bệnh nhân ở giai đoạn mạn tính và ổn định của bệnh lý mạch vành. Các dữ liệu hiện có gợi ý rằng việc điều trị thành công can thiệp qua da bệnh lý CTO của ĐMV sẽ cải thiện triệu chứng, chất lượng sống, chức năng thất trái, và tỉ lệ sống còn so với điều trị can thiệp thất bại. Tuy nhiên, tất cả các bằng chứng khoa học ủng hộ cho phương pháp điều trị này đều đến từ các nghiên cứu cắt ngang, và chưa có một nghiên cứu nào tiến hành so sánh giữa điều trị can thiệp qua da với điều trị nội khoa được công bố. Hạn chế của những nghiên cứu này là thiết kế nghiên cứu kiểu cắt ngang, với thông tin hạn chế về các đặc điểm tiềm năng khác biệt giữa nhóm điều trị thành công và không thành công. Trong khi chờ đợi các nghiên cứu ngẫu nhiên, bệnh nhân cần được lựa chọn rất cẩn thận, đặc biệt nếu họ không có hoặc rất ít triệu chứng, và cần đánh giá một cách toàn diện về lợi ích nguy cơ, chất lượng sống cũng như các biến cố tim mạch trong tương lai. Trong chuyên đề này, chúng tôi xem xét những thông tin có thể hỗ trợ cho điều trị CTMVQD đối với bệnh lý CTO, cũng như các phương diện chưa chắc chắn đòi hỏi những nghiên cứu tiến hành.
Giới thiệu
Tắc mạch vành hoàn toàn mạn tính là tổn thương tắc 100% động mạch vành, kéo dài trên 3 tháng. Đây là những tổn thương mạch vành trên những bệnh nhân mạn tính ổn định, với các mức độ biểu hiện khác nhau. Sau khi điều trị động mạch vành thủ phạm, bệnh nhân với hội chứng vành cấp có thể có các tổn thương tắc mạn tính ở các nhánh động mạch khác không gây ra biến cố lần này, những tổn thương này được gọi là tổn thương tắc hoàn toàn mạn tính.
Định nghĩa và tần suất
Tỉ lệ CTO của ĐMV ỏ bệnh nhân tiến hành chụp mạch rất thay đổi, khoảng từ 18% đến 52% phụ thuộc vào dữ liệu lâm sàng (Bảng 1).

Mặc dầu phẫu thuật tái thông là phương pháp điều trị phổ biến nhất, các nhà lâm sàng và các chuyên gia can thiệp mạch thường xem xét sự cần thiết và tính khả thi khi điều trị CTMVQD đối với các tổn thương này dựa trên lâm sàng và các yếu tố tiên lượng. Tuy nhiên, có một vấn đề tồn tại đó sự khác nhau khá lớn giữa các trung tâm can thiệp khác nhau. Ví dụ, tại các trung tâm Bắc Mỹ, trong 29-33% bệnh CTO của ĐMV được can thiệp tái thông, chỉ có khoảng 6-9% bệnh nhân được điều trị bằng CTMVQD. Tuy nhiên, tại các trung tâm Nhật Bản, với 19% các trường hợp CTO được tái thông, tỉ lệ can thiệp qua da chiếm đến 61,2%. Cũng có một sự khác nhau rõ rệt trong điều trị CTO giữa các trung tâm trong một vùng địa lý. Ví dụ, tại Canada, một số bệnh viện tiến hành can thiệp qua da khoảng 16% số bệnh nhân, trong khi một số khác chỉ tiến hành trên khoảng 1% bệnh nhân. Sự khác nhau này là rất ấn tượng, và chỉ có thể lý giải điều đó bởi vì vấn đề chỉ định không rõ ràng, cũng như sự khó khăn trong kỹ thuật tiến hành khiến các nhà can thiệp có hoặc không có khả năng can thiệp với tổn thương ĐMV phức tạp. Tuy vậy, có một vấn đề cũng cần được đề cập đến, đó là bệnh nhân với tổn thương CTO có dữ liệu lâm sàng khác với nhóm bệnh nhân thiểu năng vành nói chung. Không chỉ là sự khác nhau về mức độ nặng nề của bệnh lý mạch vành mà còn có sự khác biệt về các bệnh lý kèm theo như đái tháo đường, bệnh lý động mạch ngoại biên, suy tim và tiền sử đột quỵ. Chỉ định CTMVQD với các tổn thương CTO không được xác định rõ ràng trong các hướng dẫn can thiệp tái thông tại châu Âu, cũng như các hướng dẫn dành cho nhóm bệnh nhân bệnh lý mạch vành mạn tính ổn định (Bảng 2). Các hướng dẫn đối với can thiệp tái thông và bệnh tim thiếu máu cục bộ mạn tính ổn định của Hoa Kỳ cũng không có các chỉ định thật sự rõ ràng. Các hướng dẫn của Hoa Kỳ có đề cập đến vấn đề khả năng can thiệp phù hợp với những vị trí tổn thương rõ ràng, cũng không chỉ định rõ các tổn thương thuộc dạng CTO (Bảng 3).


Điều trị CTO với những bệnh nhân có đau ngực
Một điều rõ ràng là điều trị các tổn thương CTO gây thiếu máu một vùng cơ tim gây đau ngực sẽ cải thiện triệu chứng của bệnh nhân nhờ hiệu quả tái thông và tăng tưới máu tốt hơn những tuần hoàn bàng hệ. Tuy nhiên, điều này lại chưa được nghiên cứu và định lượng trong các nghiên cứu y khoa. Có rất ít các nghiên cứu đánh giá sự thay đổi ranh giới vùng thiếu máu cũng như chất lượng cuộc sống ở nhóm bệnh nhân có triệu chứng và không có triệu chứng sau khi được điều trị tái thông CTO bằng can thiệp qua da. Trong thử nghiệm FACTOR (FlowCardia Approach to CTO Recanalization), 125 bệnh nhân đã hoàn thành bảng câu hỏi đau ngực Seattle tại thời điểm bắt đầu và một tháng sau khi can thiệp qua da. Thành công điều trị được đánh giá giữa trên các biến số tần suất đau ngực, khả năng hoạt động thể lực, và chất lượng cuộc sống. Tuy nhiên, những sự cải thiện này chỉ quan sát thấy được ở trên nhóm bệnh nhân trước đó có triệu chứng, còn không thấy trên nhóm bệnh nhân không có triệu chứng. Thật ra, sự cải thiện triệu chứng cũng tương tự với các can thiệp qua da tiến hành trên các bệnh nhân tổn thương mạch vành không phải CTO.
Điều trị CTO trên các bệnh nhân bệnh tim thiếu máu cục bộ (BTTMCB)
Không có sự khác biệt giữa nhóm bệnh nhân đau thắt ngực với nhóm bệnh nhân có BTTMCB khi được chỉ định điều trị can thiệp qua da với tổn thương CTO. Tuy nhiên, có hai quan niệm khác nhau cần được làm rõ. Ở những bệnh nhân đau thắt ngực (với tình trạng bệnh tim thiếu máu cục bộ), lợi ích của điều trị CTO sẽ cải thiện triệu chứng và có thể là tiên lượng. Tuy nhiên, như đã đề cập ở trên, với những bệnh nhân có bệnh tim thiếu máu cục bộ nhưng không có đau thắt ngực, lợi ích không thể hiện ở triệu chứng và chỉ có thể đánh giá dựa trên sự cải thiện tiên lượng bệnh. Vì thế, vấn đề quan trọng là xác định liệu rằng bệnh nhân BTTMCB không có triệu chứng sẽ được hưởng lợi từ điều trị can thiệp qua da điều trị CTO. Một số bằng chứng dựa trên các nghiên cứu tương đối sớm về sự cải thiện tình trạng thiếu máu cục bộ nhờ can thiệp tái thông đặt stent trên nhóm bệnh nhân có triệu chứng và không triệu chứng, cho thấy có sự cải thiện về tiên lượng. Trong thử nghiệm SWISS II vào cuối những năm 1990, trên những bệnh nhân không triệu chứng sau nhồi máu cơ tim, với các tổn thương 1 hoặc 2 nhánh ĐMV có kèm theo các hình ảnh thiếu máu cục bộ trong các nghiệm pháp gắng sức, can thiệp đặt stent sẽ làm giảm các biến cố mạch vành trong suốt một thời gian dài. Tuy nhiên, trong nghiên cứu này, cả điều trị nội khoa và điều trị can thiệp (dùng stent trần) điều rất hạn chế. Một số các nghiên cứu gần đây được tiến hành trên nhóm bệnh nhân bệnh mạch vành mạn tính có triệu chứng, thường biểu hiện dương tính với nghiệm pháp gằng sức, đã không thể chứng minh được sự cải thiện về tiên lượng của CTMVQD, thậm chí ở các bệnh nhân đái tháo đường. Trong thử nghiệm COURAGE, có một số lợi ích nhỏ trong vấn đề cải thiện chất lượng sống được quan sát thấy ở bệnh nhân được can thiệp so với bệnh nhân được điều trị nội khoa sau 36 tháng. Dữ liệu từ thử nghiệm COURAGE, định lượng vùng thiếu máu cục bộ với phương pháp xạ hình tưới máu kết hợp nghiệm pháp gắng sức, đã chỉ ra sự cải thiện vùng thiếu máu ở nhân bệnh nhân được can thiệp đặt stent so với nhóm bệnh nhân điều trị nội khoa. Tuy nhiên, sự cải thiện về vùng thiếu máu không ảnh hưởng đến tiên lượng trung hạn của bệnh nhân. Một phân tích gộp gần đây trên các bệnh nhân BTTMCB mạn tính ổn định cho thấy điều trị bằng can thiệp mạch không ảnh hưởng đến tỉ lệ tử vong, nhồi máu cơ tim, tái thông ngoài kế hoạch hay tình trạng đau ngực khi so sánh với nhóm bệnh nhân điều trị nội khoa. Do đó, vào thời điểm hiện tại, giả thuyết về tính trạng thiếu máu cơ tim từ mức độ vừa đến nặng nên được tái thông nhằm cải thiện tiên lượng cho bệnh nhân cần được xem xét lại. Trong nhóm bệnh nhân có bệnh lý mạch vành mạn tính, với sự hỗ trợ của xét nghiệm hình ảnh gắng sức, nghiên cứu ISCHEMIA đã cố gắng chứng minh liệu chiến lược can thiệp tái thông mạch vành có tốt hơn so với điều trị nội khoa hay không . Tuy vậy, trong nghiên cứu này, số lượng bệnh nhân CTO không nhiều, do vậy, không thể đưa ra kết luận chính xác đối với nhóm quần thể đặc hiệu này. Với mục tiêu hướng đến nhóm bệnh nhân CTO, đã có 2 nghiên cứu lâm sàng đang tiến hành so sánh ngẫu nhiên nhóm bệnh nhân, với triệu chứng đau ngực hoặc bằng chứng thiếu máu cơ tim trên hình ảnh học, được điều trị nội khoa hoặc can thiệp đặt stent. Nghiên cứu EURO-CTO đang tiến hành ở châu Âu với mục tiêu đánh giá chất lượng sống của bệnh nhân ở tháng thứ 12 và các biến cố về mạch vành sau 3 năm. Nghiên cứu lâm sàng DECISION-CTO tiến hành tại các nước châu Á nhằm đánh giá trên các tiêu chí cuối cùng sau 3 năm (tử vong do tim mạch, nhồi máu cơ tim, đột quỵ, tái thông lại mạch máu trong tương lai).
Điều trị CTO với các bệnh nhân suy thất trái
Tình trạng giảm tưới máu cơ tim mạn tính do CTO có thể gây ra suy chức năng thất trái, và từ đó dẫn đến các triệu chứng như giảm hoạt động thể lực, và suy tim. Do đó, dường như sẽ hợp lý khi tiến hành giải phóng các vị trí tắc nghẽn nhằm đảo ngược tình trạng suy chức năng cơ tim và cải thiện triệu chứng cũng như tiên lượng. Có một vài nghiên cứu, tất cả là nghiên cứu cắt ngang, đã tập trung vào vấn đề này (Bảng 4).
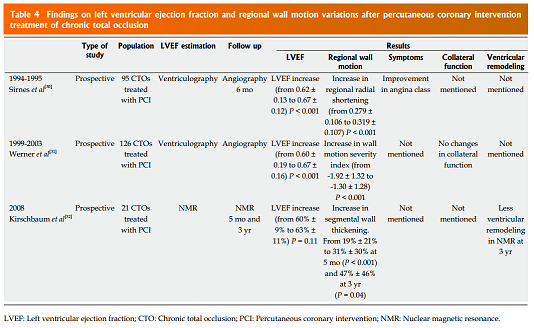
Các dữ liệu có được cho thấy sự cải thiện khiêm tốn chức năng tâm thất sau khi giải phóng vị trí động mạch tắc nghẽn. Chẳng hạn, tác giả Sirnes và cs đã đánh giá sự thay đổi chức năng tâm thất bằng xạ hình tưới máu thất và nhận thấy sự gia tăng phân suất tống máu chỉ khoảng 2%, mặc dù sự gia tăng vùng cơ tim được tái tưới máu lên đến 16%. Kết quả này đã gợi ý sự cải thiện chức năng tâm thất không phụ thuộc vào các tuần hoàn bàng hệ mà thay vào đó có thể là sự dự trữ của các vi tuần hoàn toàn vẹn. Sử dụng các phương pháp đánh giá chất năng thất trái chính xác hơn, như chụp cộng hưởng từ tim, cũng khẳng định sự cải thiện chức năng tâm thất sau điều trị can thiệp tái thông là rất khiêm tốn. Sự cải thiện về tiên lượng của bệnh nhân suy chức năng tâm thất sau can thiệp tái thông hiện đang được bàn cãi, sau kết quả của nghiên cứu STICH. Trong nghiên cứu lâm sàng này, bệnh nhân với bệnh lý nhiều mạch máu có suy chức năng tâm thất không thấy cải thiện về tiên lượng dù được điều trị phẫu thuật tái thông hay là điều trị nội khoa. Điều bất ngờ là ngay cả những bệnh nhân có tình trạng thiếu máu cơ tim thấy được cũng không hưởng lợi được từ phẫu thuật tái thông. Nghiên cứu STICH không bao gồm các bệnh nhân CTO, nhưng quan niệm và các bình luận đánh giá cũng phù hợp với bệnh lý CTO, bởi vì điều trị can thiệp qua da với bệnh lý CTO thường tiến hành trên các tổn thương có thể nhìn thấy.
Trong lúc đó, điều trị CTO có thể làm tồi tệ đi phân suất tống máu bởi vì các biến chứng mà chúng ta không thể loại trừ được trong lúc tiến hành thủ thuật. Trong những năm gần đây, các phát minh quan trọng về phương tiện điều trị CTO bằng can thiệp qua da đã góp phần giảm một cách rõ rệt các biến chứng. Tuy nhiên, vẫn còn thiếu các bằng chứng về tỉ lệ biến chứng này ngang với với biến chứng do điều trị ở các tổn thương ít phức tạp. Một dữ liệu đa quốc gia cho thấy rằng tỉ lệ biến chứng trên mạch vành do bóc tách hay thủng chiếm 4,3% và 1,7% trên các bệnh nhân điều trị thành công. Tuy nhiên, với các bệnh nhân không điều trị thành công, tỉ lệ này theo thứ tự là 9,4% và 7,4%. Dữ liệu từ các trung tâm lớn của Nhật Bản, tỉ lệ thủng mạch trong tất cả can thiệp mạch vành là 1,2%, nhưng 44% số bệnh nhân này là CTO. Tại một trung tâm lớn khác của Nhật Bản, tỉ lệ biến chứng bóc tách, thủng, huyết khối đầu xa theo thứ tự là 14,7%, 8,2%, 3,7% khi tiến hành kỹ thuật thuận chiều và 10,1%, 13%, 1,4% khi tiến hành kỹ thuật ngược chiều. Một số tác giả đã cho rằng chính tỉ lệ biến chứng cao ở những bệnh nhân không điều trị thành công đã giải thích cho tiên lượng tồi của nhóm bệnh nhân này khi so sánh với nhóm can thiệp thành công.
Điều trị CTO để cải thiện tiên lượng
Một số đơn vị quản lý theo dõi đã báo cáo về tiên lượng tốt hơn ở những bệnh nhân tái thông hoàn toàn so sánh với bệnh nhân tái thông không hoàn toàn, bao gồm cả những bệnh nhân CTO không được điều trị. Dựa trên những dữ kiện này, các lý lẽ ủng hộ cho điều trị CTO cho rằng điều trị thành công sẽ có tiên lượng tốt hơn so với điều trị thất bại. Điều này được thấy rõ trong phân tích gộp của Joyal, tỉ lệ tử vong đã cải thiện có ý nghĩa thống kê ở nhóm bệnh nhân can thiệp thành công khi so sánh với nhóm bệnh nhân không điều trị thành công. Nghiên cứu này, tập hợp từ những nghiên cứu chủ yếu là cắt ngang, dường như cho thấy các đặc điểm cơ bản của nhóm điều trị can thiệp thành công tương tự nhóm điều trị thất bại, và nhóm điều trị thất bại này được coi như là nhóm điều trị nội khoa kiểm soát. Tuy nhiên, nghiên cứu này tiến hành trên các dữ liệu cắt ngang thường thiếu thông tin về các đặc điểm cơ bản có thể ảnh hưởng đến tiên lượng của bệnh nhân (Bảng 5). Khi những nghiên cứu với dữ liệu tiến cứu được thu thập và phân tích, sự khác biệt của nhóm điều trị can thiệp thành công và điều trị thất bại là rất rõ ràng. Ví dụ, dữ liệu theo dõi từ Canada cho thấy có rất nhiều yếu tố tiên lượng tồi trong số những bệnh nhân không điều trị thành công hoàn toàn như là tiền sử nhồi máu lâu dài, bệnh lý nhiều mạch máu trước đó, đoạn CTO dài, tỉ lệ cao của biến chứng bóc tách và thủng trong quá trình làm thủ thuật, và rõ ràng là sẽ ảnh hưởng đến tiên lượng tồi của bệnh nhân. Hơn nữa, khi các biến số được thu thập là tiềm năng, chúng sẽ được đưa vào các mô hình thống kê dự báo, lợi ích của điều trị CTO thành công được loại bỏ trên những bệnh nhân có đặc điểm cơ bản với tiên lượng tốt hơn so với những bệnh nhân điều trị không thành công. Giả thuyết này được chứng minh bởi công bố gần đây từ nghiên cứu dài hạn của trung tâm dữ liệu CREDO-Kyoto. Trong một số lượng lớn các dữ liệu, sự cải thiện về lâm sàng trên 1192 bệnh nhân được can thiệp thành công được so sánh với 332 bệnh nhân điều trị thất bại. Tỉ lệ tử vong xu hướng thấp hơn trong số các bệnh nhân điều trị thành công so với các bệnh nhân điều trị thất bại (1,4% sv 3%, p=0,053). Trong giai đoạn 3 năm theo dõi tiếp theo, tỉ lệ tử vong do mọi nguyên nhân không khác biệt giữa 2 nhóm (9% sv 13,1%, p=0,18), trong khi đó, tỉ lệ tử vong do các biến cố tim mạch thấp hơn có ý nghĩa ở nhóm điều trị thành công (4,5% sv 8,4%, p=0,03). Tuy nhiên, sau khi điều chỉnh các biến gây nhiễu, nhóm điều trị thành công không thấy giảm tỉ lệ tử vong toàn bộ (HR=0,93, 95%CI: 0,64-1,37, p=0,69) hay là tử vong do tim mạch (HR=0,71, 95%CI: 0,44-1,16, p=0,16). Lợi ích duy nhất ở nhóm điều trị thành công đó là làm giảm tỉ lệ phẫu thuật tái thông.
Một nhóm bệnh nhân được chú ý đặc biệt, đó là những bệnh nhân bị hội chứng vành cấp được bắt đầu điều trị với động mạch vành thủ phạm, nhưng có kèm theo một CTO được điều trị tái thông thì hai. Vấn đề này được chú ý vì sự thật là những bệnh nhân này có tiên lượng tồi hơn những bệnh nhân hội chứng vành cấp không có CTO. Nghiên cứu lâm sàng EXPLORE, ngẫu nhiên nghiên cứu bệnh nhân CTO không có động mạch thủ phạm sau hội chứng vành cấp được điều trị tái thông trong 7 ngày sau biến cố thiếu máu so với điều trị nội khoa đã cố gắng làm rõ vấn đề này, đang được tiến hành trong khi chưa có các bằng chứng khoa học.
Kết luận
Điều trị CTO đã nổi lên trong những năm gần đây nhờ sự tiến bộ của các phương tiện giúp bệnh nhân được điều trị với tỉ lệ thành công cao hơn so với trước đây. Trong khi chờ đợi các nghiên cứu ngẫu nhiên đang được tiến hành, bênh nhân cần được lựa chọn cẩn thận, đặc biệt nếu họ không có hoặc rất ít triệu chứng, những lợi ích thu được cũng như biến chứng trong quá trình làm thủ thuật, chất lượng sống cũng như cách phòng tránh các biến cố tim mạch trong tương lai cần được đánh giá toàn diện.
- 12/11/2014 17:29 - Các tác nhân môi trường gây ung thư (p.2)
- 10/11/2014 21:11 - Phẫu thuật cắt chóp chân răng
- 10/11/2014 20:12 - Thuốc mới tốt hơn ức chế ACE trong thử nghiệm suy …
- 08/11/2014 07:35 - Ung thư biểu mô cổ tử cung
- 08/11/2014 07:15 - Các tác nhân môi trường gây ung thư
- 03/11/2014 21:04 - Capnography - một tiêu chuẩn giám sát thiết yếu tr…
- 28/10/2014 21:40 - Điều trị tăng áp lực nội sọ và liệu pháp thẩm thấu
- 28/10/2014 07:07 - Điều trị tăng huyết áp trong đái tháo đường
- 27/10/2014 21:16 - Ứng dụng phẫu thuật lạnh trong một số bệnh lý vùng…
- 25/10/2014 20:12 - Nghèo khó – một yếu tố nguy cơ của bệnh lý tim mạc…
