Bs Phạm Thị Ny Na- Khoa Nội thận nội tiết
Nhiễm trùng bàn chân ở bệnh nhân đái tháo đường (Diabetic foot infections - DFIs) là một vấn đề thường gặp và khá trầm trọng ở những bệnh nhân đái tháo đường. Nhiễm trùng thường phát triển từ một tổn thương loét da thứ phát bởi bệnh lý thần kinh ngoại biên đái tháo đường hoặc từ một vết thương do chấn thương, thường gồm một hoặc nhiều vi khuẩn và có thể lan rộng ra các mô lân cận bao gồm cả xương, gây viêm tủy xương.
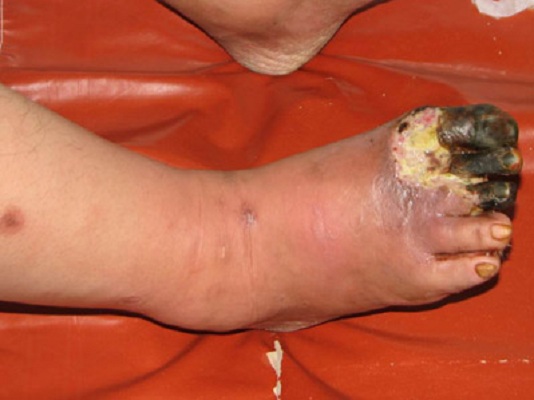
DFIs là nguyên nhân vào viện phổ biến nhất của bệnh nhân đái tháo đường, chiếm khoảng 20% các trường hợp nhập viện. Gần 1/6 bệnh nhân sẽ chết trong vòng 1 năm sau nhiễm trùng. Tỷ lệ mắc cao ở người gốc Tây Ban Nha, người Mỹ gốc Phi và người Mỹ bản xứ do tăng tỷ lệ đái tháo đường trong dân số ở các nước này. Với 25 triệu người Mỹ mắc đái tháo đường, có 15% - 25% sẽ phát triển loét bàn chân trong cuộc đời và hơn 50% trong đó sẽ bị nhiễm trùng. Về giới, nữ có tỷ lệ cao hơn nam.
Yếu tố nguy cơ:
- Đái tháo đường trên 10 năm.
- Kiểm soát đường máu kém.
- Bệnh lý thần kinh ngoại biên: dị cảm, giảm đáp ứng đau.
- Bệnh lý mạch máu đái tháo đường: tắc các mạch máu lớn do xơ vữa, bệnh lý mạch máu ngoại biên.
- Chai da.
Theo hướng dẫn của Hiệp hội bệnh lý nhiễm trùng Mỹ, nhiễm trùng là tình trạng có mủ rõ ràng và/ hoặc sự hiện diện từ 2 dấu hiệu trở lên của quá trình viêm: Đỏ, đau, sưng, nóng, chai da.
Dấu hiệu toàn thân của nhiễm trùng: Chán ăn, buồn nôn/ nôn mửa, sốt, ớn lạnh, vã mồ hôi đêm, thay đổi trạng thái tinh thần và sự kiểm soát đường máu xấu đi nhanh.
Có nhiều phân loại nhưng phân loại của Wagner được dùng phổ biến nhất:
0: Vùng tiền loét mà không có tổn thương hở
1: Loét nông
2: Loét sâu đến gân, xương
3: Giai đoạn 2 với áp xe, viêm tủy xương hoặc nhiễm trùng khớp
4: Hoại tử tại chỗ
5: Hoại tử toàn bộ bàn chân
Nguyên nhân: hầu hết DFIs gồm nhiều loại vi khuẩn (có thể 5-7 loại vi khuần khác nhau).
1. Nhiễm trùng nông có thể do vi khuẩn gram dương ở da: tụ cầu vàng, liên cầu B và liên cầu A, tụ cầu coagulase (+).
2. Nhiễm trùng ở sâu, mạn tính hoặc đã được điều trị trước đó có thể do nhiều loại vi khuẩn: gồm những vi khuẩn kể trên cộng với vi khuẩn đường ruột, trực khuẩn gram (-) gồm cả trực khuẩn mủ xanh. Với tổn thương hoại tử có thể xuất hiện thêm các vi khuẩn kị khí như các chủng Clostridia và Bacteroides. Bệnh nhân nhập viện nhiều lần có thể có các vi khuẩn kháng thuốc như trực khuẩn gram (-) đề kháng tuýp ESBL, MRSA, Acinetobacter.
Chẩn đoán phân biệt: Tình trạng nhiễm trùng khác mà có thể tương tự DFIs, bao gồm:
- Viêm khớp do tinh thể như gút
- Chấn thương
- Bệnh khớp Charcot cấp trên bệnh nhân đái tháo đường lâu năm
- Loét chân do suy tĩnh mạch
- Huyết khối tĩnh mạch sâu
Đánh giá bệnh nhân DFIs bao gồm xác định phạm vi và mức độ của nhiễm trùng, nhận biết các yếu tố dẫn tới nhiễm trùng, và xác định nguyên nhân vi khuẩn học: Dấu hiệu sống: sốt, hạ huyết áp, nhịp tim nhanh có thể có. Mô tả tổn thương chi tiết: chiều dài, rộng và độ sâu của tổn thương, tính chất tổn thương. Xác định viêm tủy xương: khả năng cao nếu nhìn thấy được xương. Thăm dò bằng que (probe to bone test) có độ nhạy 66%, độ đặc hiệu 85% trong chẩn đoán nhiễm trùng xương. Hoại tử biểu hiện với bọng nước ở da, hơi ở mô mềm, mùi hôi, thay đổi màu sắc da. Nhiễm trùng nặng có thể hoại tử, thiếu máu mô, đe dọa cắt cụt chi.
Đánh giá mạch máu không xâm nhập: ABI (Ankle brachial index): <0.90 hoặc >1.30 gợi ý bệnh lý động mạch ngoại biên.
Đo áp lực oxy qua da (TcPO2): đánh giá khả năng lành vết thương (kém khi thấp hơn 25mmHg).
Cận lâm sàng:
- Dưới 50% bệnh nhân có tăng bạch cầu.
- Xác định tỷ BUN/Cr, HbA1C, đường máu.
- Phản ứng trong pha cấp: tốc độ lắng máu (ESR), CRP. Nếu ESR >70, khả năng cao có nhiễm trùng ở xương.
- Albumin máu là marker đánh giá tình trạng dinh dưỡng và khả năng lành vết thương.
- Loét có kích thước lớn hơn 2cm2 biểu thị khả năng cao viêm tủy xương.
- Nhuộm gram và nuôi cấy: nuôi cấy bề mặt không nên sử dụng vì có thể chứa vi khuẩn tại chỗ, nên thực hiện cấy mô ở sâu.
- X-quang: đánh giá xương và mô mềm, có thể phát hiện khí trong mô, điều này thể hiện một tình trạng cấp cứu. Viêm tủy xương được biểu hiện với hình ảnh tiêu xương, phản ứng màng xương ( độ đặc hiệu 67%, độ nhạy 60%).
- Xạ hình xương với Indium-111 hoặc technetium-99 có thể phân biệt nhiễm trùng cấp hoặc mạn.
- CT và MRI: MRI là kĩ thuật có độ nhạy và độ đặc hiệu cao nhất trong phát hiện viêm xương tủy xương và áp xe.
Điều trị: Kháng sinh theo kinh nghiệm nên được bắt đầu dựa trên khả năng nguồn bệnh nghi ngờ và độ trầm trọng của bệnh. Chăm sóc tổn thương và cắt lọc, bao gồm cả tư vấn phẫu thuật khi cần thiết.
Dinh dưỡng đảm bảo, kiểm soát đường máu, cân bằng dịch và điện giải sẽ đẩy nhanh quá trình lành vết thương.
Cắt bỏ phần chai da và mô hoại tử.
Làm sạch tổn thương: nhiều sản phẩm có thể được sử dụng nhưng chưa có chất nào được chứng minh là có ưu điểm nôi trội hơn, bao gồm: enzymes, Vaseline, keo hydrocolloids, kháng viêm chứa iod, muối bạc, mật ong, …
Cắt cụt hoặc tiến hành tái phân bố mạch máu như nong hoặc nối mạch.
Liệu pháp kháng sinh: trước khi có kết quả nuôi cấy, nên tiến hành điều trị kháng sinh theo kinh nghiệm càng sớm càng tốt bao phủ các vi khuẩn trên da, trực khuẩn gram(-), vi khuẩn kị khí. Các lựa chọn kháng sinh tĩnh mạch gồm:
• Piperacillin-tazobactam: 3.375g TM mỗi 6 giờ với chức năng thận bình thường, tác dụng đối với trực khuẩn gram (-), liên cầu, tụ cầu vàng, chỉnh liều dựa vào độ thanh thải cầu thận.
• Meropenem: 1g TM mỗi 8 giờ với chức năng thận bình thường, phổ kháng khuẩn rộng hơn so với piperacillin-tazobactam, các thuốc tương tự bao gồm imipenem, doripenem.
• Cephalosporin thế hệ 3 như cefepime 2g TM mỗi 8 giờ, ceftriaxone 2g TM hàng ngày, để tăng hiệu quả trên gram (-) và kị khí thêm metronidazole 500mg TM mỗi 8 giờ hoặc clindamycin 900mg TM mỗi 8 giờ. Cefepim tác dụng trên trực khuẩn mủ xanh nhưng ceftriaxone thì không.
• Bệnh nhân dị ứng penicillin: phối hợp ciprofloxacin 400mg TM mỗi 12 giờ và metronidazole hoặc clindamycin. Aztreonam 2g TM mỗi 8 giờ là lựa chọn khác đối với trực khuẩn gram (-).
• Nếu nghi ngờ MRSA cần thêm vancomycin TM 15-20mg/kg mỗi 8-12 giờ, phụ thuộc vào tuổi và mức lọc cầu thận. Có thể thay bởi Daptomycin 4mg/kg TM hàng ngày, không cần phải chỉnh liều theo mức lọc cần thận, hoặc linezolid, 400-600mg TM mỗi 12 giờ.
• VRE: Tigecycline 100mg TM liều đầu tiên, sau đó 50mg TM mỗi 12 giờ, có thể tác dụng với MRSA và trực khuẩn gram (-) nhưng không tác dụng với trực khuẩn mủ xanh, hoặc có thể dùng daptomycin hay linezolid.
• Vi khuẩn gram (+) ESBL: meropenem hoặc ertapenem 1g TM hàng ngày hoặc tigecycline.
• Sau khi có kết quả cấy vi khuẩn thì thay đổi kháng sinh phù hợp.
• Kháng sinh uống được sử dụng trong nhiễm trùng nhẹ: amoxicillin-clavulanate, 875mg tác dụng trên trực khuẩn gram (-), liên cầu, vi khuẩn kị khí, hoặc ciprofloxacin kết hợp metronidazole hay clindamycin. Bactrim sẽ tác dụng với MRSA và MSSA và một số trực khuẩn gram (-).
Thời gian điều trị: phụ thuộc vào độ nặng của tổn thương nhiễm trùng. Thường 2-4 tuần kháng sinh là hiệu quả. Nếu nghi ngờ hoặc có chứng cứ cho thấy nhiễm trùng xương có thể 4-8 tuần kháng sinh, tốt nhất là đường tĩnh mạch qua PICC (peripherally inserted central).
Một nghiên cứu ngẫu nhiên, hồi cứu trong tiên lượng nhiễm trùng bàn chân đái tháo đường cho thấy tỷ lệ 22,7% thất bại điều trị.
Bệnh nhân nên được chăm sóc, theo dõi y khoa kỹ vì những tổn thương nhiễm trùng có thể nhanh chóng hoại tử.
Tài liệu tham khảo
- Ferri F.F.,Hall H.A., Alvero R., et al., Diabetic foot infections, Ferri’s clinical advisor, 2015.
- Hobizal K., Wukich D., Diabetic foot infections: current concept review, Diabet Foot Ankle, 2012.
- Lipsky B.A., et al., Infectious Diseases Society of America clinical practice guideline for the diagnosis and treatment of diabetic foot infections, 2012.
- 15/09/2017 07:11 - Dãn não thât
- 15/09/2017 06:59 - Xuất huyết dưới nhện tự phát
- 15/09/2017 06:51 - PSA, FREE PSA và chỉ số sức khỏe tiền liệt tuyến
- 15/09/2017 06:32 - Tổn thương mạch khoeo sau chấn thương vùng gối
- 09/09/2017 20:34 - Chẩn đoán và xử trí tăng Kali máu
- 09/09/2017 20:01 - Một vài hội chứng biểu hiện ở hàm mặt
- 09/09/2017 19:48 - Điều trị răng miệng cho bệnh nhân Leukemie
- 09/09/2017 19:26 - Tìm hiểu bệnh loạn sản xơ xương hàm
- 09/09/2017 19:13 - U răng
- 06/09/2017 11:04 - Phục hồi chức năng trên bệnh nhân có hội chứng ống…
